Sốc phản vệ ở trẻ em
Anaphylaxis in children Chia sẻ

- GIỚI THIỆU
- CHẨN ĐOÁN
- Triệu chứng gợi ý và chẩn đoán xác định
- Hỏi bệnh
- Khám lâm sàng
- Cận lâm sàng
- Chẩn đoán xác định
- Các bệnh cảnh lâm sàng
- Bệnh cảnh lâm sàng 1
- Bệnh cảnh lâm sàng 2
- Bệnh cảnh lâm sàng 3
- Chẩn đoán phân biệt
- Chẩn đoán mức độ
- Độ I (nhẹ)
- Độ II (nặng)
- Độ III (nguy kịch)
- Độ IV (ngừng tuần hoàn)
- XỬ TRÍ CẤP CỨU
- Nguyên tắc chung
- Phác đồ Bộ Y Tế
- Xử trí phản vệ nhẹ (độ I)
- Phác đồ xử trí cấp cứu phản vệ mức nặng và nguy kịch (độ II, III)
- Phác đồ sử dụng adrenalin và truyền dịch
- Xử trí tiếp theo
- Theo dõi
- PHÒNG NGỪA
- Hộp chống sốc
- Hộp thuốc
- Trang thiết bị
- TÀI LIỆU THAM KHẢO
GIỚI THIỆU
- Phản vệ: là một phản ứng dị ứng, có thể xuất hiện ngay lập tức từ vài giây, vài phút đến vài giờ sau khi cơ thể tiếp xúc với dị nguyên gây ra các bệnh cảnh lâm sàng khác nhau, có thể nghiêm trọng dẫn đến tử vong nhanh chóng.
- Dị nguyên: là yếu tố lạ khi tiếp xúc có khả năng gây phản ứng dị ứng cho cơ thể, bao gồm thức ăn, thuốc và các yếu tố khác.
- Sốc phản vệ: là mức độ nặng nhất của phản vệ do đột ngột giãn toàn bộ hệ thống mạch và co thắt phế quản có thể gây tử vong trong vòng một vài phút.
Nghĩ đến phản vệ khi xuất hiện nhanh ít nhất một trong các triệu chứng sau:
- Mày đay, phù mạch nhanh.
- Khó thở, tức ngực, thở rít.
- Đau bụng hoặc nôn.
- Tụt huyết áp hoặc ngất.
- Rối loạn ý thức.
- Bệnh sử: mới tiếp xúc(vài phút đến vài giờ) với dị nguyên nghi ngờ(chất lạ, thuốc).
- Tiền sử dị ứng:
- Dị ứng khi tiếp xúc với thuốc, thức ăn
- Cơ địa suyễn, chàm, viêm mũi dị ứng
Các triệu chứng xuất hiện nhanh thường vài phút sau tiêm (5-10 phút)
- Ngoài da: nổi mày đay, đỏ da, phù mạch, ngứa.
- Tình trạng sốc với tay chân lạnh, mạch nhanh, huyết áp tụt:
- Dấu hiệu hô hấp: khó thở thanh quản, thở rít, khò khè, tím tái.- Dấu hiệu tiêu hoá: Nôn ói, tiêu chảy, đau bụng.
- Rối loạn ý thức: vật vã, bứt rứt, gồng người, hôn mê.
- Định lượng tryptase máu:
- Tryptase được sản xuất và dự trữ dưỡng bào và bạch cầu ái kiềm, nồng độ tryptase tăng tối đa sau 15-20 phút sau phản vệ.
- Tryptase máu bình thường 4-12 mcg/lít.
- Thời điểm lấy máu là sau 1-2 giờ cấp cứu.
- Kết quả tăng > 20 mcg/lít giúp xác định chẩn đoán, tuy nhiên kết quả âm tính không loại trừ chẩn đoán phản vệ.
- Đường máu, Lactate, điện giải đồ, khí máu, chức năng gan thận, trong trường hợp phản vệ mức độ nặng, nguy kịch.
Chẩn đoán phản vệ chủ yếu dựa vào dấu hiệu lâm sàng.
- Bệnh sử: mới tiếp xúc(vài phút đến vài giờ) với chất lạ hoặc tiêm thuốc.
- Khởi phát đột ngột với biểu hiện ngoài da mề đay, ngứa, hoặc tụt huyết áp, hoặc khó thở.
- Tryptase máu tăng > 20 mcg/lít nếu có.
Các triệu chứng xuất hiện trong vài giây đến vài giờ ở da, niêm mạc (mày đay, phù mạch, ngứa...) và có ít nhất 1 trong 2 triệu chứng sau:
- Các triệu chứng hô hấp (khó thở, thở rít, ran rít).
- Tụt huyết áp (HA) hay các hậu quả của tụt HA (rối loạn ý thức, đại tiện, tiểu tiện không tự chủ...).
Ít nhất 2 trong 4 triệu chứng sau xuất hiện trong vài giây đến vài giờ sau khi người bệnh tiếp xúc với yếu tố nghi ngờ:
o Biểu hiện ở da, niêm mạc: mày đay, phù mạch, ngứa.
- Các triệu chứng hô hấp (khó thở, thở rít, ran rít).
- Tụt huyết áp hoặc các hậu quả của tụt huyết áp (rối loạn ý thức, đại tiện, tiểu tiện không tự chủ...).
- Các triệu chứng tiêu hóa (nôn, đau bụng...).
- Tụt huyết áp xuất hiện trong vài giây đến vài giờ sau khi tiếp xúc với yếu tố nghi ngờ mà người bệnh đã từng bị dị ứng.
- Trẻ em: giảm ít nhất 30% huyết áp tâm thu (HA tối đa) hoặc tụt huyết áp tâm thu so với tuổi (huyết áp tâm thu < 70mmHg).
- Các trường hợp sốc: sốc tim, sốc giảm thể tích, sốc nhiễm khuẩn.
- Các nguyên nhân đường hô hấp: cơn hen phế quản, khó thở thanh quản (do dị vật, viêm).
- Các bệnh lý ở da: mày đay, phù mạch.
- Các bệnh lý nội tiết: cơn bão giáp trạng, hội chứng carcinoid, hạ đường máu.
- Các ngộ độc: opiat, histamin.
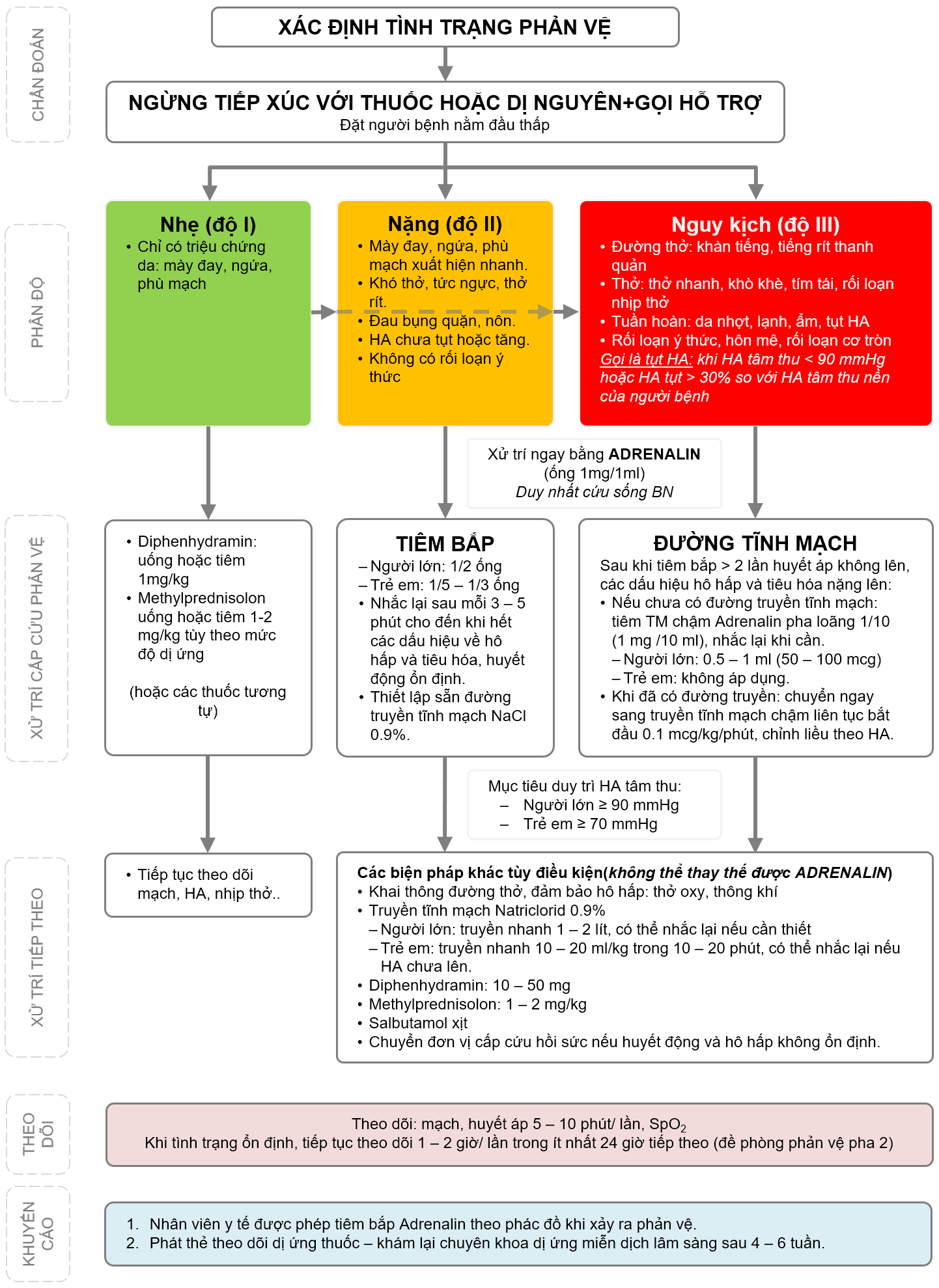
Phản vệ được phân thành 4 mức độ như sau: (lưu ý mức độ phản vệ có thể nặng lên rất nhanh và không theo tuần tự).
- Chỉ có các triệu chứng da, tổ chức dưới da và niêm mạc như mày đay, ngứa, phù mạch.
Có từ 2 biểu hiện ở nhiều cơ quan:
- Mày đay, phù mạch xuất hiện nhanh.
- Khó thở nhanh nông, tức ngực, khàn tiếng, chảy nước mũi.
- Đau bụng, nôn, ỉa chảy.
- Huyết áp chưa tụt hoặc tăng, nhịp tim nhanh hoặc loạn nhịp.
Biểu hiện ở nhiều cơ quan với mức độ nặng hơn như sau:
- Đường thở: tiếng rít thanh quản, phù thanh quản.
- Thở: thở nhanh, khò khè, tím tái, rối loạn nhịp thở.
- Rối loạn ý thức: vật vã, hôn mê, co giật, rối loạn cơ tròn.
- Tuần hoàn: sốc, mạch nhanh nhỏ, tụt huyết áp.
- Biểu hiện ngừng hô hấp, ngừng tuần hoàn.
- Tất cả trường hợp phản vệ phải được phát hiện sớm, xử trí khẩn cấp, kịp thời ngay tại chỗ và theo dõi liên tục ít nhất trong vòng 24 giờ.
- Bác sĩ, điều dưỡng, hộ sinh viên, kỹ thuật viên, nhân viên y tế khác phải xử trí ban đầu cấp cứu phản vệ.
- Adrenalin là thuốc thiết yếu, quan trọng hàng đầu cứu sống người bệnh bị phản vệ, phải được tiêm bắp ngay khi chẩn đoán phản vệ từ độ II trở lên.
Dị ứng nhưng có thể chuyển thành nặng hoặc nguy kịch.
- Ngừng ngay tiếp xúc với thuốc hoặc dị nguyên (nếu có).
- Sử dụng thuốc:
- Kháng Histamin H1 như diphenhydramin: 1mg/kg, khoảng 10-25 mg, uống TB hoặc TM.
- Methylprednisolon: 1-2mg/kg/lần, tối đa 50mg (uống hoặc TM) tùy tình trạng người bệnh.
- Tiếp tục theo dõi ít nhất 24 giờ để xử trí kịp thời.
Phản vệ độ II có thể nhanh chóng chuyển sang độ III, độ IV. Vì vậy, phải khẩn trương, xử trí đồng thời theo diễn biến bệnh:
- Ngừng ngay tiếp xúc với thuốc hoặc dị nguyên (nếu có).
- Tiêm hoặc truyền adrenalin.
- Cho người bệnh nằm tại chỗ, đầu thấp, nghiêng trái nếu có nôn.
- Thở ô xy: trẻ em 2-4 lít/phút qua mặt nạ hở.
- Đánh giá tình trạng hô hấp, tuần hoàn, ý thức và các biểu hiện ở da, niêm mạc của người bệnh.
- Ép tim ngoài lồng ngực và bóp bóng (nếu ngừng hô hấp, tuần hoàn). Xem thêm: Cấp cứu ngừng tuần hoàn ở trẻ em (PALS).
- Đặt nội khí quản hoặc mở khí quản cấp cứu (nếu khó thở thanh quản).
- Thiết lập đường truyền adrenalin tĩnh mạch với dây truyền thông thường nhưng kim tiêm to (cỡ 14 hoặc 16G) hoặc đặt catheter tĩnh mạch và một đường truyền tĩnh mạch thứ hai để truyền dịch nhanh.
- Mục tiêu: nâng và duy trì ổn định HA tối đa của trẻ em ≥ 70mmHg và không còn các dấu hiệu về hô hấp như thở rít, khó thở; dấu hiệu về tiêu hóa như nôn mửa, ỉa chảy.
- Tiêm bắp Adrenalin 1‰ (không pha loãng) vào mặt trước đùi.
- Thuốc adrenalin 1mg = 1ml = 1 ống, tiêm bắp:
- Theo dõi huyết áp 3-5 phút/lần.- Tiêm nhắc lại adrenalin liều như trên cứ 3-5 phút/lần cho đến khi huyết áp và mạch ổn định.
- Nếu mạch không bắt được và huyết áp không đo được, các dấu hiệu hô hấp và tiêu hóa nặng lên sau 2-3 lần tiêm bắp hoặc có nguy cơ ngừng tuần hoàn phải truyền tĩnh mạch liên tục Adrenalin khi đã thiết lập được đường truyền.
- Thiết lập 02 đường truyền: 01 truyền Adrenalin và 01 truyền NaCl 0.9%. Trong lúc chờ thiết lập đường truyền, nếu bệnh nhân còn sốc, tiếp tục lặp lại liều tiêm bắp mỗi 03 - 05 phút cho đến khi huyết áp và mạch ổn định hoặc đường truyền được thiết lập.
- Adrenalin pha với dung dịch natriclorid 0,9% truyền qua bơm tiêm điện hoặc máy truyền dịch, bắt đầu truyền bằng liều 0,1 μg/kg/phút, cứ 3-5 phút điều chỉnh liều adrenalin tùy theo đáp ứng của người bệnh (tối đa 0.5 µg/kg/phút để giảm tác dụng phụ của Adrenalin), kèm theo dõi sát và Monitor ECG để phát hiện và xử trí kịp thời loạn nhịp tim. Xem thêm: DIRC.
- Đồng thời với việc dùng adrenalin truyền tĩnh mạch liên tục, truyền nhanh dung dịch natriclorid 0,9% 10-20ml/kg trong 10-20 phút có thể nhắc lại nếu cần thiết. Nếu huyết động cải thiện, giảm tốc độ truyền NaCL 0.9% còn 10 ml/kg/giờ.
- Khi đã có đường truyền tĩnh mạch adrenalin với liều duy trì huyết áp ổn định thì có thể theo dõi mạch và huyết áp 1 giờ/lần đến 24 giờ.
- Hỗ trợ hô hấp, tuần hoàn: Tùy mức độ suy tuần hoàn, hô hấp có thể sử dụng một hoặc các biện pháp sau đây:
- Thở oxy qua mặt nạ: 2-4 lít/phút ở trẻ em.
- Nếu có khó thở thanh quản: Adrenaline 1‰ (không pha loãng) 2 - 3 ml/lần phun khí dung.
- Nếu có khò khè: Salbutamol 2.5 - 5 mg/lần phun khí dung hoặc xịt họng (Salbutamol 100μg) 2 - 4 nhát/lần mỗi 20 phút, 4 - 6 lần/ngày.
- Bóp bóng AMBU có oxy.
- Đặt ống nội khí quản thông khí nhân tạo có ô xy nếu thở rít tăng lên không đáp ứng với adrenalin.
- Mở khí quản nếu có phù thanh môn-hạ họng không đặt được nội khí quản.
- Truyền tĩnh mạch chậm: aminophyllin 1mg/kg/giờ hoặc salbutamol 0,1 μg/kg/phút hoặc terbutalin 0,1 μg/kg/phút (tốt nhất là qua bơm tiêm điện hoặc máy truyền dịch).
- Đo và theo dõi áp lực tĩnh mạch trung tâm (CVP): theo dõi sát CVP vì biến chứng phù phổi rất thường gặp khi bệnh nhân truyền dịch nhanh, nhất là khi hết giai đoạn dãn mạch.
- Đo huyết áp xâm lấn.
- Truyền dung dịch cao phân tử (Haesteril hoặc Dextran) tốc độ 10-20 ml/kg/giờ và điều chỉnh tốc độ truyền theo CVP: trong trường hợp sốc nặng tổng thể tích dịch có thể lên đến 60-80 ml/kg.
- Dopamin: truyền tĩnh mạch, bắt đầu 0.3 µg/kg/phút, tăng dần mỗi 10 - 15 phút đến khi đạt hiệu quả, tối đa 10 µg/kg/phút.
- Dobutamin: khi suy tim, phù phổi. Truyền tĩnh mạch bắt đầu 0.3 µg/kg/phút, tăng dần mỗi 10 - 15 phút đến khi đạt hiệu quả, tối đa 10 µg/kg/phút.
- Noradrenalin khi thất bại với tất cả các thuốc vận mạch và tăng co bóp cơ tim. Truyền tĩnh mạch bắt đầu 0.1 µg/kg/phút, tăng dần mỗi 10 - 15 phút đến khi đạt hiệu quả, tối đa 2 µg/kg/phút.
- Nếu thất bại với Dopamin, Dobutamin và Noradrenalin: tăng liều dần Adrenalin truyền tĩnh mạch từ 0.5 µg/kg/phút đến khi đạt hiệu quả, tối đa 1µg/kg/phút.
- Sau khi huyết động ổn định từ 6 - 8 giờ, xem xét giảm liều và ngừng thuốc vận mạch theo thứ tự: Noradrenalin, Adrenalin, và sau đó là Dopamin và Dobutamin.
- Thuốc khác:
- Methylprednisolon 1-2mg/kg/lần (tối đa 50mg ở trẻ em) tiêm tĩnh mạch. Hoặc Hydrocortisone 5 mg/kg/lần mỗi 4 - 6 giờ. Liều Hydrocortisone/ lần: trẻ < 6 tháng: 25 mg, trẻ 6 tháng - 6 tuổi: 50 mg, trẻ > 6 tuổi: 100 mg.
- Kháng histamin H1 như diphenhydramin tiêm bắp hoặc tĩnh mạch: trẻ em 10-25mg. Hoặc Promethazin (Pipophen) 0.5 - 1 mg/kg tiêm bắp mỗi 6-8 giờ.
- Kháng histamin H2 trong trường hợp sốc phản vệ nặng và kéo dài, như ranitidin: trẻ em 1mg/kg pha trong 20ml Dextrose 5% tiêm tĩnh mạch trong 5 phút, có thể lặp lại mỗi 6-8 giờ.
- Glucagon: sử dụng trong các trường hợp tụt huyết áp và nhịp chậm không đáp ứng với adrenalin. Liều dùng: trẻ em 20-30μg/kg, tối đa 1mg, sau đó duy trì truyền tĩnh mạch 5-15μg/phút tùy theo đáp ứng lâm sàng. Bảo đảm đường thở tốt vì glucagon thường gây nôn.
- Trong giai đoạn cấp: theo dõi mạch, huyết áp, nhịp thở, SpO2 và tri giác 3-5 phút/lần cho đến khi ổn định.
- Trong giai đoạn ổn định: theo dõi mạch, huyết áp, nhịp thở, SpO2 và tri giác mỗi 1-2 giờ trong ít nhất 24 giờ tiếp theo.
- Tất cả các người bệnh phản vệ cần được theo dõi ở cơ sở khám bệnh, chữa bệnh đến ít nhất 24 giờ sau khi huyết áp đã ổn định và đề phòng phản vệ pha 2.
- Ngừng cấp cứu: nếu sau khi cấp cứu ngừng tuần hoàn tích cực không kết quả.
- Trước khi dùng thuốc cho bệnh nhân cần:
- Hỏi tiền sử dị ứng thuốc, đặc biệt người có cơ địa dị ứng. Đây là biện pháp phòng ngừa quan trọng nhất.
- Cần sẵn sàng hộ thuốc cấp cứu phản vệ.
- Không thử thường quy test phản ứng cho tất cả các loại thuốc trừ những trường hợp có chỉ định. Phải tiến hành test da trước khi sử dụng thuốc hoặc dị nguyên nếu người bệnh có tiền sử dị ứng với thuốc hoặc dị nguyên có liên quan hoặc nhiều dị nguyên khác nhau. Khi test phải sẵn sàng các phương tiện cấp cứu phản vệ.
- Sau khi tình trạng dị ứng ổn định được 4 - 6 tuần, khám chuyên khoa dị ứng - miễn dịch lâm sàng để làm test xác định nguyên nhân phản vệ.
- Phát mẫu thẻ dị ứng và thông báo người bệnh tác nhân gây phản vệ khi xuất viện và dặn dò bệnh nhân có phản vệ phải báo cho nhân viên y tế biết khi khám bệnh.
| Nội dung | Số lượng | Đơn vị |
|---|---|---|
| Phác đồ, sơ đồ xử trí cấp cứu phản vệ Phụ lục III và X | Bản | 01 |
| Bơm kim tiêm vô khuẩn Loại 10ml | Cái | 02 |
| Bơm kim tiêm vô khuẩn Loại 5ml | Cái | 02 |
| Bơm kim tiêm vô khuẩn Loại 1ml | Cái | 02 |
| Kim tiêm 14 – 16G | Cái | 02 |
| Bông tiệt trùng tẩm cồn | Gói/ hộp | 01 |
| Dây garo | Cái | 02 |
| Adrenalin 1mg/1ml | Ống | 05 |
| Methyl prednisolone 40mg | Lọ | 02 |
| Diphenhydramin 10mg | Ống | 05 |
| Nước cất 10ml | Ống | 03 |
| STT | Thiết bị |
|---|---|
| 1 | Oxy |
| 2 | Bóng AMBU và mặt nạ người lớn và trẻ nhỏ |
| 3 | Bơm xịt Salbutamol |
| 4 | Bộ NKQ và/ hoặc bộ mở khí quản và/ hoặc bộ mask thanh quản |
| 5 | Nhủ dịch Lipid 20% lọ 100ml( 02 lọ) đặt trong tủ thuốc cấp cứu tại nơi sử dụng thuốc gây tê, gây mê. |
| 6 | Thuốc chống dị ứng đường uống |
| 7 | Dịch truyền: NaCl 0,9% |