Sốc phản vệ
Anaphylactic Shock Chia sẻ

- GIỚI THIỆU
- ĐỊNH NGHĨA
- Dị nguyên
- Phản vệ
- Sốc phản vệ
- CHẨN ĐOÁN
- Chẩn đoán xác định
- Chẩn đoán phân biệt
- Chẩn đoán mức độ
- ĐIỀU TRỊ
- Phác đồ
- Adrenalin
- Truyền dịch NaCl 9 ‰
- Dung dịch keo
- Thuốc vận mạch
- Glucagon
- Đảm bảo hô hấp
- Thuốc giãn phế quản
- Corticoid
- Kháng Histamin H1
- Kháng Histamin H2
- Trường hợp đặc biệt
- Đang sử dụng thuốc chẹn beta
- Thuốc cản quang
- Trong khi gây mê, gây tê phẫu thuật
- Phản vệ do gắng sức
- Phản vệ vô căn
- DỰ PHÒNG
- Phương pháp test da
- Test lẩy da
- Test nội bì
- Hộp chống sốc
- Hộp thuốc
- Trang thiết bị
- TÀI LIỆU THAM KHẢO
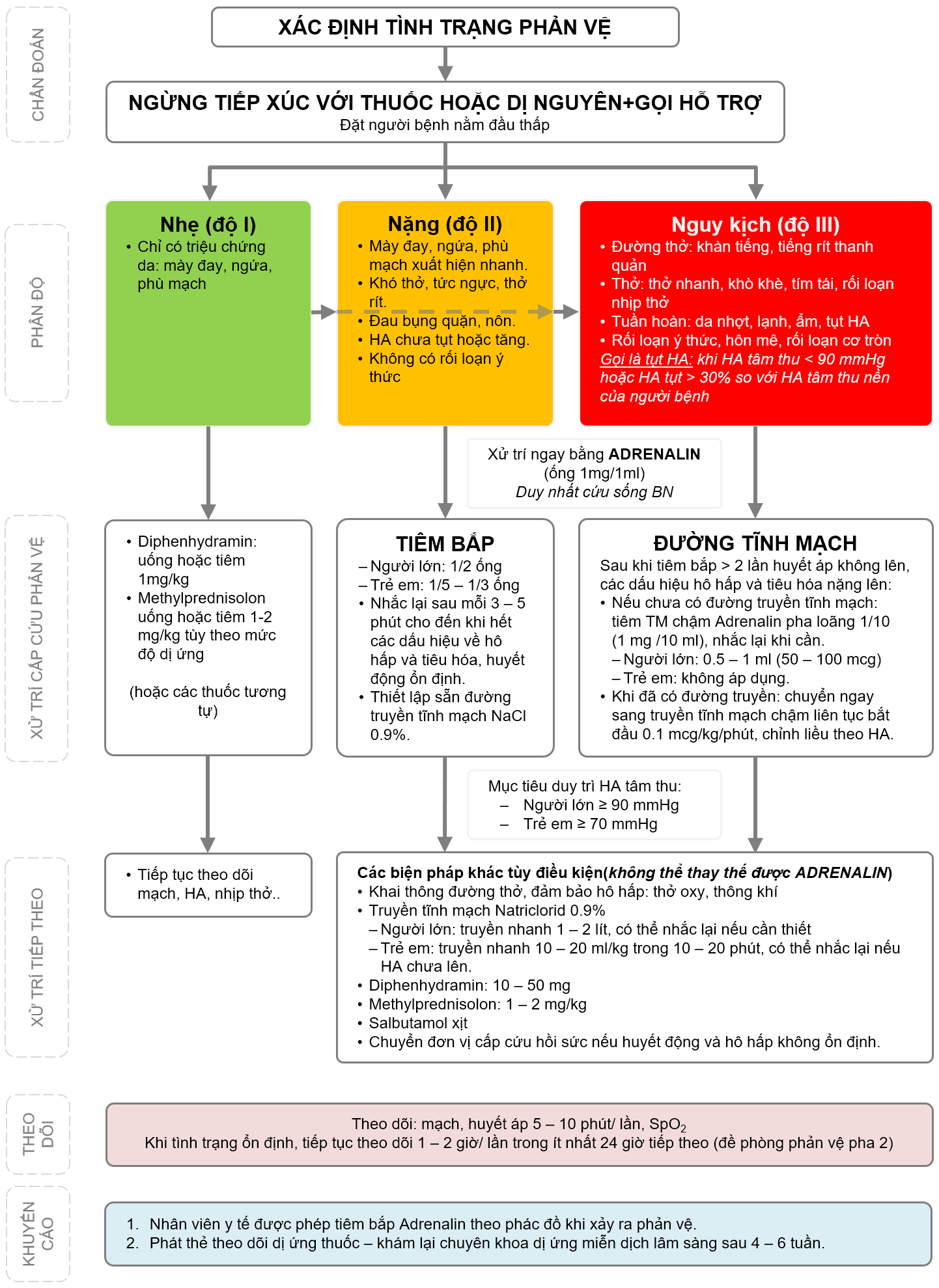
GIỚI THIỆU
Sốc phản vệ
là mức độ nặng nhất của phản vệ do đột ngột giãn toàn bộ hệ thống mạch và co thắt phế quản có thể gây tử vong trong vòng vài phút.
Adrenalin là thuốc quan trọng hàng đầu trong sốc phản vệ. Người xử trí là nhân viên y tế (BS, YS, ĐD, Nữ hộ sinh, KTV) hoặc Chính BN hoặc người khác (trong trường hợp BN có tiền sử phản vệ và mang sẵn Adrenalin).
là yếu tố lạ khi tiếp xúc có khả năng gây phản ứng dị ứng cho cơ thể: thuốc, thức ăn, yếu tố khác: nọc độc con trùng,..
là 1 phản ứng dị ứng, có thể xuất hiện ngay lập tức từ vài giây-phút-giờ sau khi cơ thể tiếp xúc với dị nguyên, gây ra các bệnh cảnh lâm sàng khác nhau, có thể nghiêm trọng dẫn đến tử vong nhanh chóng.
là mức độ nặng nhất của phản vệ do đột ngột giãn toàn bộ hệ thống mạch và co thắt phế quản có thể gây tử vong trong vòng vài phút.
| Cơ quan | Đặc điểm |
|---|---|
| Da | Mày đay, ngứa, phù mạch nhanh |
| Hô hấp | Khó thở, thở rít, ran rít, tức ngực |
| Tiêu hóa | Đau bụng hoặc nôn |
| Tuần hoàn | Tụt huyết áp (HA tâm thu: người lớn: < 90mmHg, trẻ em: < 70 mmHg) |
| Thần kinh | Rối loạn ý thức hậu quả của tụt HA: ngất, co giật, vật vã, hôn mê |
- Sốc giảm thể tích(mất nước, máu), sốc tim, sốc nhiễm khuẩn
- Tai biến mạch máu não
- Hen, COPD, khó thở thanh quản, viêm phế quản dạng hen
- Bệnh lý da khác
- Cơn bão giáp, HC Carcinoid, hạ đường máu
- Ngộ độ: rượu, Opiat, Histamin
| ĐỘ I | Nhẹ |
|---|---|
| Da | Mày đay, ngứa, phù mạch |
| ĐỘ II | Nặng (≥ 2 cơ quan, ≥ 2 triệu chứng) |
| Da | Mày đay, phù mạch xuất hiện nhanh |
| Tuần hoàn | HA chưa tụt hoặc tăng Nhịp tim nhanh hoặc RL nhịp |
| Hô hấp | Khó thở nhanh nông, tức ngực, khàn tiếng, chảy nước mũi |
| Tiêu hóa | Đau bụng, nôn, tiêu chảy |
| Thần kinh | Không RL ý thức |
| ĐỘ III | Nguy kịch (≥ 2 cơ quan) |
| Tuần hoàn | Sốc: HA tụt, mạch nhanh nhỏ, da lạnh ẩm |
| Hô hấp | Rít thanh quản, phù thanh quản Thở nhanh, RL nhịp thở, khò khè, tím tái |
| Thần kinh | RL ý thức(hậu quả tụt HA): vật vã, hôn mê, co giật, RL cơ tròn |
| ĐỘ IV | Ngừng tuần hoàn |
| Tuần hoàn | Ngừng tuần hoàn |
| Hô hấp | Ngừng hô hấp |
Mục tiêu:
- Nâng và duy trì HA tối đa. NL: ≥90mmHg, TE: ≥70 mmHg
- Không còn dấu hiệu hô hấp, tiêu hóa
TIÊM BẮP:
- Người lớn: 1/2 - 1 ống TB
- Tiêm nhắc lại sau 3-5 phút/ lần cho đến khi M, HA ổn định
- Nếu sau 2 – 3 lần TB mà M không, HA không, các dấu hiệu hô hấp, tiêu hóa nặng lên hoặc có nguy cơ ngưng tuần hoàn >> đường TM
TIÊM TĨNH MẠCH (chưa có đường truyền TM, không áp dụng cho trẻ em):
- 1 ống 1ml + 9ml nước cất đủ bơm 10ml (liều = 1/10 Tiêm bắp)
- Người lớn: 1/2 – 1 ml/ lần tiêm trong 1-3 phút, nhắc lại sau 3 phút/ lần, sau 1-2 lần nếu M, HA chưa lên >> truyền TM
TRUYỀN TĨNH MẠCH LIÊN TỤC (cho người kém đáp ứng với Adrenalin TB và đã truyền đủ dịch)
- Pha adrenalin 1 ống với 250ml NaCl 9 ‰(2 ống với 500ml): bắt đầu 0,1 mcg/kg/phút.
- Tương đương số giọt/phút = cân nặng / 2
- Chỉnh liều sau 3 - 5 phút/lần tùy đáp ứng. Ổn định theo dõi 1 giờ/ lần đến 24 giờ.
- NL: 1 – 2 lít truyền nhanh
- TE: 10-20 ml/kg trong 10-20 phút.
- Có thể nhắc lại nếu cần thiết
nếu không nâng được HA sau khi đã truyền đủ dịch và Adrenalin:
- Huyết tương
- Albumin
- Dung dịch cao phân tử.
khi sốc nặng, đã truyền đủ dịch và adrenalin mà không lên HA
- Dopamin
- Dobutamin
- Noradrenalin
dùng khi tụt HA không đáp ứng với Adrenalin
- NL: 1 – 5 mg IV trong 5 phút.
- TE: 20 – 30 mcg/kg (tối đa 1mg).
- Sau đó, truyền IV liên tục: 5 – 15 mcg/kg tùy đáp ứng lâm sàng.
- Thở Oxy qua mặt nạ: TE: 2-4 lít/ phút, NL: 6-10 lít/ phút.
- Bóp bóng Ambu có oxy
- Đặt NKQ thông khí nhân tạo(nếu thở rít tăng lên không đáp ứng Adrenalin)
- Mở khí quản (nếu phù thanh môn, hạ họng không đặt được NKQ)
- Ép tim, bóp bóng (nếu ngưng tuần hoàn, ngưng hô hấp)
- Truyền TM chậm(Bơm tiêm điện, máy truyền dịch): Aminophyllin 1mg/kg/giờ hoặc Salbutamol/Terbulalin 0,1mcg/kg/phút. Vd: Bricanyl 0,5mg/1ml/1ống+NaCl 0,9% BTĐ đủ 50ml=> V(ml/h)= 0,6x cân nặng(kg).
- Khí dung: Salbutamol 5mg qua mặt nạ
- Xịt họng Salbutamol 100mcg: NL: 2-4 nhát/ lần, TE: 2 nhát/ lần. 4-6 lần/ ngày
Methylprednisolon TM (có thể TB ở tuyến cơ sở)
- 1-2 mg/kg/24 giờ (có thể xem xét liều 125mg). Tối đa 50mg ở TE
Diphenhydramin TB hoặc TM (Dimedrol 10mg/1ml/1 ống)
- TE: 10-25 mg
- NL: 25-50 mg
- Người lớn và trẻ em ≥ 12 tuổi: 25 - 50 mg TM trong hơn 5 phút, nhắc lại sau mỗi 4 - 6 giờ nếu cần, tối đa 400mg/ 24 giờ. (Lưu ý: truyền quá nhanh có thể gây hạ huyết áp).
- Trẻ em < 50kg: 1mg/kg (tối đa 50mg) TM trong hơn 5 phút, nhắc lại khi cần, tối đa 5mg/kg hoặc 200mg/ 24 giờ.
Ranitidin TM (Zantac 50mg/2ml/ 1 ống)
- TE: 1mg/kg pha trong 20ml Dextrose 5%, tiêm TM trong 5 phút
- NL: 50mg
- Đáp ứng với Adrenalin thường kém, tăng nguy cơ tử vong.
- Điều trị: truyền adrenalin TM và có thể thêm thuốc vận mạch khác.
- Thuốc giãn phế quản: nếu kích thích beta 2 đáp ứng kém thì dùng thêm kháng cholinergic: ipratropium (0,5mg khí dung hoặc 2 nhát đường xịt)
- Xem xét glucagon khi không đáp ứng với adrenalin
- Xảy ra chủ yếu theo cơ chế không dị ứng.
- Khuyến cáo sử dụng thuốc cản quang có áp lực thẩm thấu thấp và không ion hóa (tỷ lệ phản vệ thấp hơn)
- Khó chẩn đoán: biểu hiện da có thể không xuất hiện. Cần đánh giá kỹ: HA tụt, SpO2 giảm, mạch nhanh, biến đổi trên monitor theo dõi, ran rít mới xuất hiện.
- Ngay khi nghi ngờ phản vệ có thể lấy máu định lượng tryptase tại thời điểm chẩn đoán và mức tryptase nền của bệnh nhân.
- Dự phòng: khai thác kỹ tiền sử dị ứng trước khi tiến hành gây mê, gây tê phẫu thuật để có biện pháp phòng tránh
- Lưu ý: một số thuốc gây lê là những hạt ưa mỡ (lipophilic) có độc tính cao, khi vào cơ thể gây nên một tình trạng ngộ độc nặng giống như phản vệ có thể tử vong trong vài phút. Cần phải điều trị cấp cứu bằng kháng độc (nhũ dịch lipid) kết hợp với Adrenalin vì không biết ngay được cơ chế là do ngộ độc hay dị ứng.
- Thuốc kháng độc là nhũ dịch Lipid tiêm tĩnh mạch nhanh: lipofundin 20%, Intralipid 20%. Có tác dụng trung hòa độc chất do thuốc gây tê tan trong mỡ vào tuần hoàn với liều:
- Người lớn: tổng liều 10ml/kg. Bolus 100ml/kg. Tiếp theo truyền TM 0,2 – 0,5 ml/kg/phút.
- Trẻ em: tổng liều 10ml/kg. Bolus 2ml/kg. Tiếp theo truyền TM 0,2 – 0,5 ml/kg/phút.
- Trong trường hợp nặng, nguy kịch có thể tiêm 2 lần bulus cách nhau vài phút.
- Xuất hiện sau hoạt động gắng sức.
- Triệu chứng điển hình: cảm thấy mệt mỏi, kiệt sức, nóng bừng, đỏ da, ngứa, mày đay, có thể phù mạch, khò khè, tắc nghẽn đường hô hấp trên, trụy mạch. Một số trường hợp xuất hiện khi gắng sức có kèm theo yếu tố đồng kích thích như: thức ăn, rượu, phấn hoa, thuốc Nosteroid.
- Xử trí: ngừng vận động ngay khi xuất hiện triệu chứng đầu tiên. Người bệnh nên mang theo người hộp thuốc cấp cứu phản vệ hoặc bơm tiêm adrenalin định liều chuẩn(Epipen, Anapen,..).
- Gửi khám chuyên khoa dị ứng – miễn dịch lâm sàng sàng lọc nguyên nhân
- Được chẩn đoán khi xuất hiện các triệu chứng phản vệ mà không tìm được nguyên nhân.
- Điều trị dự phòng được chỉ định cho các BN thường xuyên xuất hiện các đợt phản vệ (>6 lần/ năm hoặc > 2 lần/ 2 tháng)
- Phác đồ dự phòng:
- Prednisolon: 60 – 100mg/ ngày x 1 tuần. Sau đó 60mg/cách ngày x 3 tuần. Sau đó giảm dần liều trong vòng 2 tháng.
- Kháng Histamin H1: Cetirizin 10mg/ ngày hoặc loratadin 10mg/ ngày,..
- Phải tiến hành test da trước khi sử dụng thuốc hoặc dị nguyên nếu người bệnh có tiền sử dị ứng thuốc hoặc dị nguyên có liên quan (thuốc, dị nguyên cùng nhóm hoặc có phản ứng chéo) và nếu người bệnh có tiền sử phản vệ với nhiều dị nguyên khác nhau. (các trường khợp khác không thử test).
- Khi thử test phản ứng có sẵn phương tiện cấp cứu phản vệ.
- Nếu BN có tiền sử dị ứng với thuốc hoặc dị nguyên và kết quả test da (lẩy da hoặc nội bì) dương tính thì không được sử dụng thuốc hoặc dị nguyên đó.
- Nếu BN có tiền sử dị ứng với thuốc hoặc dị nguyên và kết quả test lẩy da âm tính thì tiếp tục làm test nội bì.
- Nếu người bệnh có tiền sử dị ứng với thuốc hoặc dị nguyên và kết quả test da (lẩy da và nội bì) âm tính. Trong trường hợp cấp cứu phải sử dụng thuốc (không có thuốc thay thế) cần cân nhắc làm test kích thích và/hoặc giải mẫn cảm nhanh với thuốc tại chuyên khoa dị ứng hoặc có Bs đã được tập huấn về DƯ-MD lâm sàng tại cơ sở có khả năng cấp cứu phản vệ và phải được sự đồng ý của NB hoặc đại diện hợp pháp của NB bằng văn bản.
- Sau khi tình trạng dị ứng đã ổn định được 4-6 tuần, khám lại CK DƯ-MD LS hoặc các CK đã được đào tạo về DƯ-MD LS cơ bản => làm test xác định nguyên nhân phản vệ.
- Giải thích cho người bệnh hoặc đại diện pháp lý của người bệnh và ký xác nhận vào mẫu phiếu đề nghị thử test.
- Chuẩn bị phương tiện (kim lẩy da, bơm tiêm vô trùng, dung dịch histamine 1mg/ 1ml, thước đo kết quả, hộp cấp cứu phản vệ, thuốc hoặc dị nguyên được chuẩn hóa).
- Sát trùng vị trí thử test (những vị trí rộng rãi không có tổn thương da như: mặt trước trong cẳng tay, lưng), đợi khô.
- Nhỏ các dung dịch cách nhau 3 – 5 cm, đánh dấu tránh nhầm lẫn.
- 1 giọt dung dịch Nacl 0,9% (chứng âm)
- 1 giọt dung dịch thuốc hoặc dị nguyên nghi ngờ
- 1 giọt dung dịch histamine 1mg/1ml (chứng dương)
- Kim lẩy da cắm vào giữa giọt dung dịch trên mặt da tạo góc 45 độ, rồi lẩy nhẹ ( không chảy máu), nếu là loại kim nhựa 1 đầu có hãm, chỉ cần ấn thẳng kim qua giọt dung dịch vuông góc với mặt da, dùng giấy hoặc bông thấm giọt dung dịch sau khi đã thực hiện kỹ thuật.
- Đọc kết quả sau 20 phút, kết quả dương tính là khi xuất hiện sẩn ở vị trí dị nguyên lớn hơn 3mm hoặc trên 75% so với chứng âm.
- Giải thích cho người bệnh hoặc đại diện pháp lý của người bệnh và ký xác nhận vào mẫu phiếu đề nghị thử test
- Chuẩn bị phương tiện (dung dịch NaCl 0,9% , bơm tiêm vô trùng 1ml, thước đo kết quả, hộp cấp cứu phản vệ, thuốc hoặc dị nguyên được chuẩn hóa).
- Sát trùng vị trí thử test (những vị trí rộng rãi không có tổn thương da như: mặt trước trong cẳng tay, lưng), đợi khô.
- Dùng bơm tiêm 1ml tiêm trong da các điểm cách nhau 3 – 5 cm, mõi điểm 0,02 – 0,05 ml tạo một nốt phòng đường kính 3mm theo thứ tự
- Điểm 1: dung dịch NaCl 0,9% (chứng âm)
- Điểm 2: dung dịch thuốc hoặc dị nguyên đã được chuẩn hóa.
- Đọc kết quả sau 20 phút, kết quả dương tính là khi xuất hiện sẩn ở vị trí dị nguyên ≥ 3mm hoặc trên 75% so với chứng âm
| Nội dung | Số lượng | Đơn vị |
|---|---|---|
| Phác đồ, sơ đồ xử trí cấp cứu phản vệ Phụ lục III và X | Bản | 01 |
| Bơm kim tiêm vô khuẩn Loại 10ml | Cái | 02 |
| Bơm kim tiêm vô khuẩn Loại 5ml | Cái | 02 |
| Bơm kim tiêm vô khuẩn Loại 1ml | Cái | 02 |
| Kim tiêm 14 – 16G | Cái | 02 |
| Bông tiệt trùng tẩm cồn | Gói/ hộp | 01 |
| Dây garo | Cái | 02 |
| Adrenalin 1mg/1ml | Ống | 05 |
| Methyl prednisolone 40mg | Lọ | 02 |
| Diphenhydramin 10mg | Ống | 05 |
| Nước cất 10ml | Ống | 03 |
| STT | Thiết bị |
|---|---|
| 1 | Oxy |
| 2 | Bóng AMBU và mặt nạ người lớn và trẻ nhỏ |
| 3 | Bơm xịt Salbutamol |
| 4 | Bộ NKQ và/ hoặc bộ mở khí quản và/ hoặc bộ mask thanh quản |
| 5 | Nhủ dịch Lipid 20% lọ 100ml( 02 lọ) đặt trong tủ thuốc cấp cứu tại nơi sử dụng thuốc gây tê, gây mê. |
| 6 | Thuốc chống dị ứng đường uống |
| 7 | Dịch truyền: NaCl 0,9% |