Sốt xuất huyết Dengue ở người lớn
Theo hướng dẫn số 2760/QD-BYT 04/07/2023 Chia sẻ

- GIỚI THIỆU
- DIỄN BIẾN LÂM SÀNG
- CHẨN ĐOÁN
- Chẩn đoán và phân độ (theo WHO 2009)
- Sốt xuất huyết Dengue
- Sốt xuất huyết Dengue - Có dấu hiệu cảnh báo
- Sốt xuất huyết Dengue - Nặng
- Chẩn đoán nguyên nhân
- Xét nghiệm huyết thanh
- Xét nghiệm PCR, phân lập vi rút
- Chẩn đoán phân biệt
- ĐIỀU TRỊ
- Phân nhóm điều trị
- Điều trị sốt xuất huyết Dengue
- Điều trị triệu chứng
- Bù dịch sớm bằng đường uống
- Theo dõi
- Điều trị sốt xuất huyết Dengue có dấu hiệu cảnh báo
- Phương thức truyền dịch
- Điều trị sốt xuất huyết Dengue nặng
- Điều trị sốc sốt xuất huyết Dengue
- Điều trị sốc sốt xuất huyết Dengue nặng
- Điều trị tái sốc
- Điều trị xuất huyết nặng
- Điều trị suy tạng nặng
- Tổn thương gan nặng, suy gan cấp
- Tổn thương thận cấp
- Sốt xuất huyết Dengue thể não
- Viêm cơ tim, suy tim
- Điều trị SXHD ở phụ nữ có thai (PNCT)
- Đặc điểm SXHD ở PNCT so với phụ nữ không mang thai
- Điều trị SXHD ở PNCT
- Can thiệp sản khoa
- Trẻ sinh từ mẹ bị SXHD
- Can thiệp ngoại khoa
- Các điều trị khác
- Dinh dưỡng
- Chăm sóc và theo dõi người bệnh sốc
- XUẤT VIỆN VÀ PHÒNG BỆNH
- Tiêu chuẩn cho người bệnh xuất viện
- Phòng bệnh
- TÀI LIỆU THAM KHẢO
GIỚI THIỆU
Sốt xuất huyết Dengue là bệnh truyền nhiễm gây dịch do vi rút Dengue gây nên. Vi rút
Dengue có 4 týp huyết thanh là DEN-1, DEN-2, DEN-3 và DEN-4. Vi rút truyền từ người
bệnh sang người lành do muỗi đốt. Muỗi Aedes aegypti là côn trùng trung gian truyền bệnh
chủ yếu.
Bệnh xảy ra quanh năm, thường gia tăng vào mùa mưa. Bệnh gặp ở cả trẻ em và người lớn.
Đặc điểm của sốt xuất huyết Dengue là sốt, xuất huyết và thoát huyết tương, có thể dẫn đến
sốc giảm thể tích tuần hoàn, rối loạn đông máu, suy tạng, nếu không được chẩn đoán sớm
và xử trí kịp thời dễ dẫn đến tử vong.
Công cụ: Tính dịch truyền trong sốt xuất huyết Dengue
Công cụ: Tính dịch truyền trong sốt xuất huyết Dengue
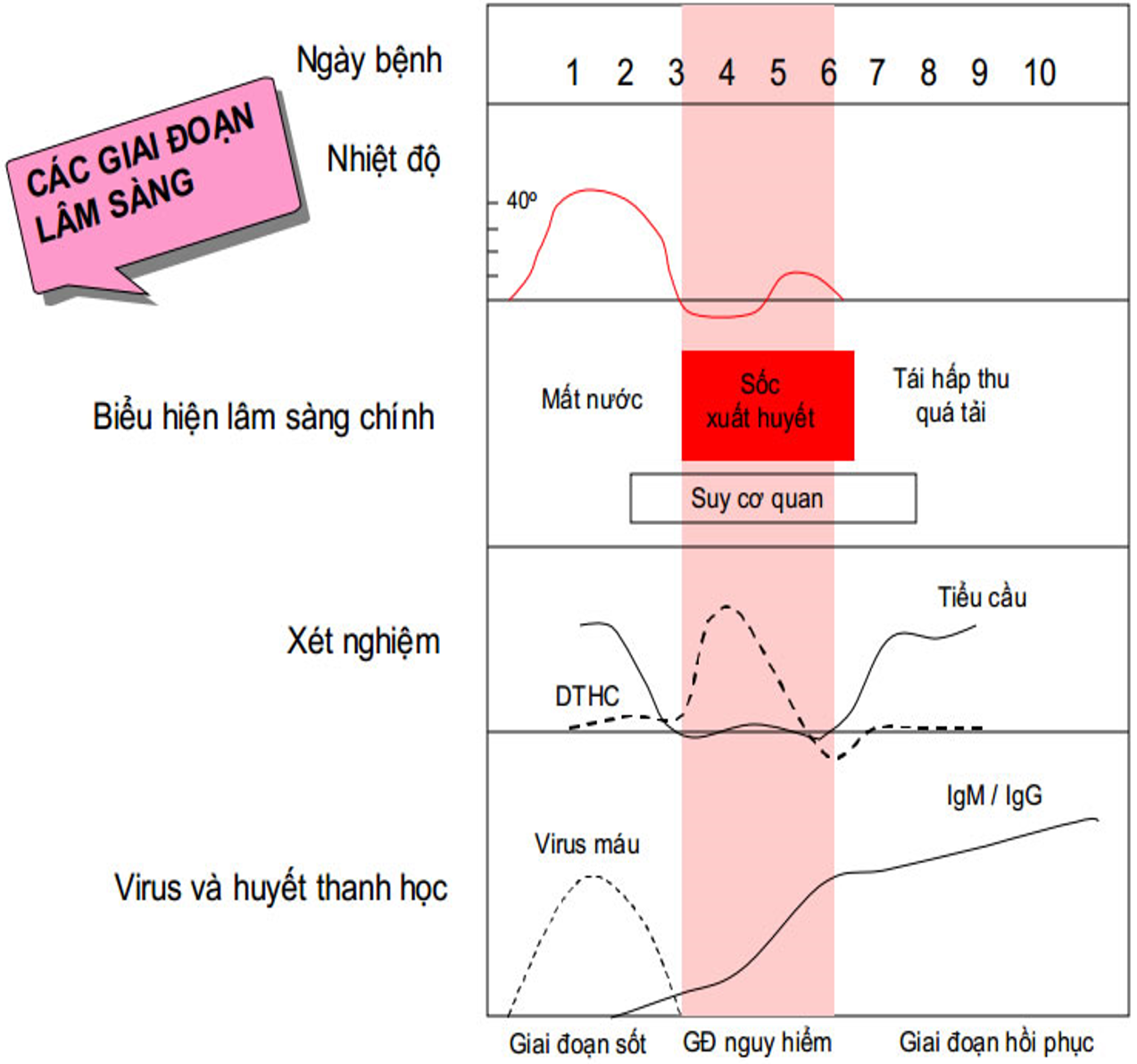
Biểu hiện lâm sàng đa dạng, diễn biến nhanh chóng từ nhẹ
đến nặng. Bệnh thường khởi phát đột ngột và diễn biến qua ba giai đoạn: giai đoạn sốt, giai
đoạn nguy hiểm và giai đoạn hồi phục. Phát hiện sớm bệnh và hiểu rõ những vấn đề lâm sàng trong từng giai đoạn
của bệnh giúp chẩn đoán sớm, điều trị đúng và kịp thời, nhằm cứu sống người
bệnh.
Lâm sàng
- Sốt cao đột ngột, liên tục.
- Nhức đầu, chán ăn, buồn nôn.
- Da xung huyết.
- Đau cơ, đau khớp, nhức hai hố mắt.
- Nghiệm pháp dây thắt dương tính.
- Thường có chấm xuất huyết ở dưới da, chảy máu chân răng hoặc chảy máu mũi.
- Hematocrit (Hct) bình thường.
- Số lượng tiểu cầu bình thường hoặc giảm dần (nhưng còn trên 100.000/mm3).
- Số lượng bạch cầu thường giảm.
Thường vào ngày thứ 3-7 của bệnh
Lâm sàng
a) Người bệnh có thể còn sốt hoặc đã giảm sốt.
b) Có thể có các biểu hiện sau:
- Đau bụng nhiều: đau bụng nhiều và liên tục hoặc tăng cảm giác đau nhất là ở vùng gan.
- Vật vã, lừ đừ, li bì.
- Gan to > 2cm dưới bờ sườn, có thể đau.
- Nôn ói.
- Biểu hiện thoát huyết tương do tăng tính thấm thành mạch (thường kéo dài 24-48 giờ).
- Tràn dịch màng phổi, mô kẽ (có thể gây suy hô hấp), màng bụng, phù nề mi mắt.
- Nếu thoát huyết tương nhiều sẽ dẫn đến sốc với các biểu hiện vật vã, bứt rứt hoặc li bì, lạnh đầu chi, mạch nhanh nhỏ, huyết áp kẹt (hiệu số huyết áp tối đa và tối thiểu ≤ 20mmHg hoặc tụt huyết áp, không đo được huyết áp, mạch không bắt được, da lạnh, nổi vân tím (sốc nặng), tiểu ít.
- Xuất huyết.
- Xuất huyết dưới da: Nốt xuất huyết rải rác hoặc chấm xuất huyết thường ở mặt trước hai cẳng chân và mặt trong hai cánh tay, bụng, đùi, mạn sườn hoặc mảng bầm tím.
- Xuất huyết niêm mạc như chảy máu chân răng, chảy máu mũi, nôn ra máu, tiêu phân đen hoặc máu, xuất huyết âm đạo hoặc tiểu máu.
- Xuất huyết nặng: chảy máu mũi nặng (cần nhét bấc hoặc gạc cầm máu), xuất huyết âm đạo nặng, xuất huyết trong cơ và phần mềm, xuất huyết đường tiêu hóa và nội tạng (phổi, não, gan, lách, thận), thường kèm theo tình trạng sốc, giảm tiểu cầu, thiếu oxy mô và toan chuyển hóa có thể dẫn đến suy đa phủ tạng và đông máu nội mạch nặng. Xuất huyết nặng cũng có thể xảy ra ở người bệnh dùng các thuốc kháng viêm như acetylsalicylic acid (aspirin), ibuprofen hoặc dùng corticoid, tiền sử loét dạ dày-tá tràng, viêm gan mạn.
- Một số trường hợp nặng có thể có biểu hiện suy tạng như tổn thương gan nặng/suy gan,
thận, tim, phổi, não. Những biểu hiện nặng này có thể xảy ra ở người bệnh có hoặc không
có sốc do thoát huyết tương.
- Tổn thương gan nặng/suy gan cấp, men gan AST, ALT ≥ 1000U/L.
- Tổn thương/suy thận cấp.
- Rối loạn tri giác (sốt xuất huyết Dengue thể não).
- Viêm cơ tim, suy tim, hoặc suy chức năng các cơ quan khác.
- Cô đặc máu khi Hematocrit tăng > 20% so với giá trị ban đầu của người bệnh hoặc so với giá trị trung bình của dân số ở cùng lứa tuổi. Ví dụ: HCT ban đầu là 35%, SXHD có tình trạng cô đặc máu khi Hct hiện tại đo được là 42% (tăng 20% so với ban đầu).
- Số lượng tiểu cầu giảm (<100.000/mm3)
- AST, ALT thường tăng.
- Trường hợp nặng có thể có rối loạn đông máu.
- Siêu âm hoặc X quang có thể phát hiện tràn dịch màng bụng, màng phổi.
Thường vào ngày thứ 7-10 của bệnh
Lâm sàng
- Người bệnh hết sốt, toàn trạng tốt lên, thèm ăn, huyết động ổn định và tiểu nhiều.
- Có thể phát ban hồi phục hoặc ngứa ngoài da.
- Có thể có nhịp tim chậm, không đều, có thể có suy hô hấp do quá tải dịch truyền.
- Hematocrit trở về bình thường hoặc có thể thấp hơn do hiện tượng pha loãng máu khi dịch được tái hấp thu trở lại.
- Số lượng bạch cầu máu thường tăng lên sớm sau giai đoạn hạ sốt.
- Số lượng tiểu cầu dần trở về bình thường, muộn hơn so với số lượng bạch cầu.
- AST, ALT có khuynh hướng giảm
Bệnh sốt xuất huyết Dengue được phân 3 mức độ.
Lưu ý: Trong quá trình diễn biến, bệnh có thể chuyển từ mức độ nhẹ sang
mức độ nặng, vì vậy khi thăm khám cần phân độ lâm sàng để tiên lượng bệnh
và có kế hoạch xử trí thích hợp.
- Sốt xuất huyết Dengue.
- Sốt xuất huyết Dengue có dấu hiệu cảnh báo.
- Sốt xuất huyết Dengue nặng.
| Phân độ trẻ bệnh sốt xuất huyết Dengue | |||
|---|---|---|---|
| Dấu hiệu | SXHD | SXHD cảnh báo | SXHD nặng |
| Dấu hiệu lâm sàng | Sốt ≤ 7 ngày và có
≥ 2 dấu hiệu sau:
|
Có ≥ 1 dấu hiệu sau:
|
Có ≥ 1 dấu hiệu
sau:
|
| Xét nghiệm | |||
| NS1 (N1- N5) hoặc IgM( >N5) | (+) | (+) | (+) |
| HCT | Bình thường hoặc tăng | Tăng nhanh | Tăng |
| Tiểu cầu | Bình thường hoặc giảm | Giảm nhanh | Giảm |
| Khác |
|
Suy gan: AST hoặc ALT ≥ 1000U/L | |
Xem thêm: Nghiệm pháp dây thắt
Ít nhất 1 trong các dấu
hiệu sau
* Nếu có điều kiện thực hiện
Ít nhất 1 trong các dấu
hiệu sau
- Xét nghiệm nhanh: tìm kháng nguyên NS1 từ ngày 1 đến ngày 7 của bệnh (ưu tiên trong 5 ngày đầu).
- Xét nghiệm ELISA hoặc test nhanh tìm kháng thể IgM, IgG từ ngày thứ 5 của bệnh nếu NS1 âm tính.
- Lấy máu trong giai đoạn sốt (thực hiện ở các cơ sở xét nghiệm có điều kiện).
- Sốt phát ban do vi rút.
- Tay chân miệng.
- Sốt mò.
- Sốt rét.
- Nhiễm khuẩn huyết do liên cầu lợn, não mô cầu, vi khuẩn gram âm, ...
- Sốc nhiễm khuẩn.
- Các bệnh máu.
- Bệnh lý ổ bụng cấp,...
Xem thêm về các quy trình kỹ thuật:
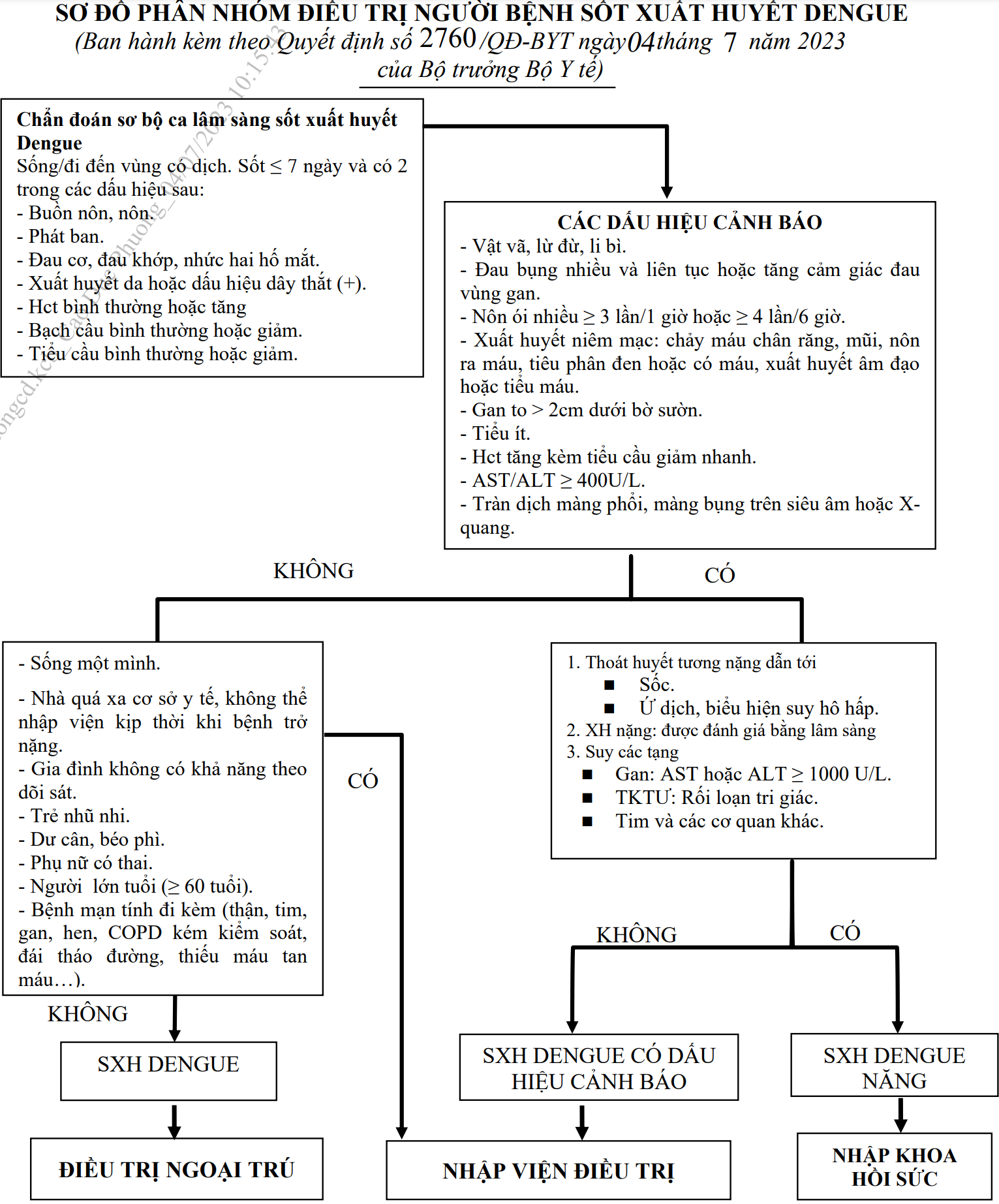
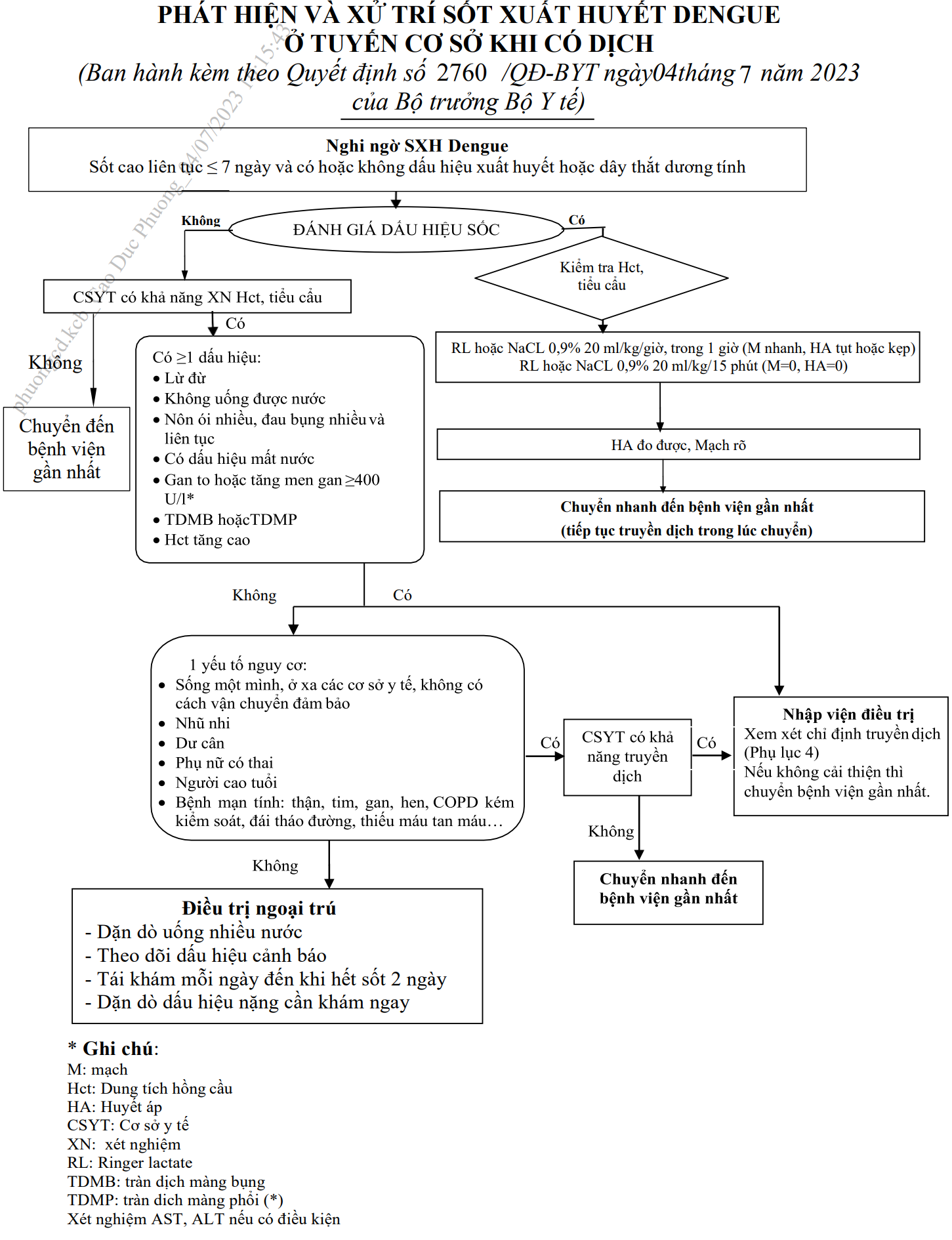
Phân nhóm điều trị người bệnh sốt xuất huyết
Phần lớn các trường hợp đều được điều trị ngoại trú và theo dõi tại y tế cơ
sở, chủ yếu là điều trị triệu chứng và phải theo dõi chặt chẽ phát hiện sớm sốc
xảy ra để xử trí kịp thời.
* Xem xét chỉ định nhập viện trong các trường hợp sau:
- Sống một mình.
- Nhà xa cơ sở y tế, không thể nhập viện kịp thời khi bệnh trở nặng.
- Gia đình không có khả năng theo dõi sát.
- Trẻ nhũ nhi.
- Dư cân, béo phì.
- Phụ nữ có thai.
- Người lớn tuổi (≥60 tuổi).
- Bệnh mạn tính đi kèm (thận, tim, gan, hen, COPD kém kiểm soát, đái tháo đường, thiếu máu tan máu...).
- Nếu sốt cao ≥ 38,5°C, cho thuốc hạ nhiệt, nới lỏng quần áo và lau mát bằng nước ấm.
- Thuốc hạ nhiệt chỉ được dùng là paracetamol đơn chất, liều dùng từ 10-15mg/kg cân nặng/lần, cách nhau mỗi 4-6 giờ.
Chú ý:
- Tổng liều paracetamol không quá 60mg/kg cân nặng/24 giờ.
- Không dùng aspirin (acetylsalicylic acid), analgin, ibuprofen để điều trị vì có thể gây xuất huyết, toan máu.
- Khuyến khích người bệnh uống nhiều nước oresol hoặc nước trái cây (nước dừa, cam, chanh, ...) hoặc nước cháo loãng với muối.
- Không ăn uống những thực phẩm có màu nâu hoặc đỏ như xá xị, sô cô la,...
- Lượng dịch khuyến cáo: uống theo nhu cầu cơ bản, khuyến khích uống nhiều.
a) Tái khám và làm xét nghiệm hàng ngày.
- Nếu xuất hiện dấu hiệu cảnh báo cho nhập viện điều trị.
b) Người bệnh đến khám lại ngay khi có một trong các dấu hiệu sau
- Người bệnh thấy khó chịu hơn mặc dù sốt giảm hoặc hết sốt.
- Không ăn, uống được.
- Nôn ói nhiều.
- Đau bụng nhiều.
- Tay chân lạnh, ẩm.
- Mệt lả, bứt rứt.
- Chảy máu mũi, miệng hoặc xuất huyết âm đạo.
- Không tiểu trên 6 giờ.
- Biểu hiện hành vi thay đổi như lú lẫn, tăng kích thích, vật vã hoặc li bì.
Người bệnh được cho nhập viện
điều trị.
- Điều trị triệu chứng: hạ sốt
- Bù dịch sớm bằng đường uống nếu bệnh nhân còn khả năng uống được.
- Theo dõi mạch, HA, những dấu hiệu cảnh báo, lượng dịch đưa vào, nước tiểu và Hct mỗi 4-6 giờ.
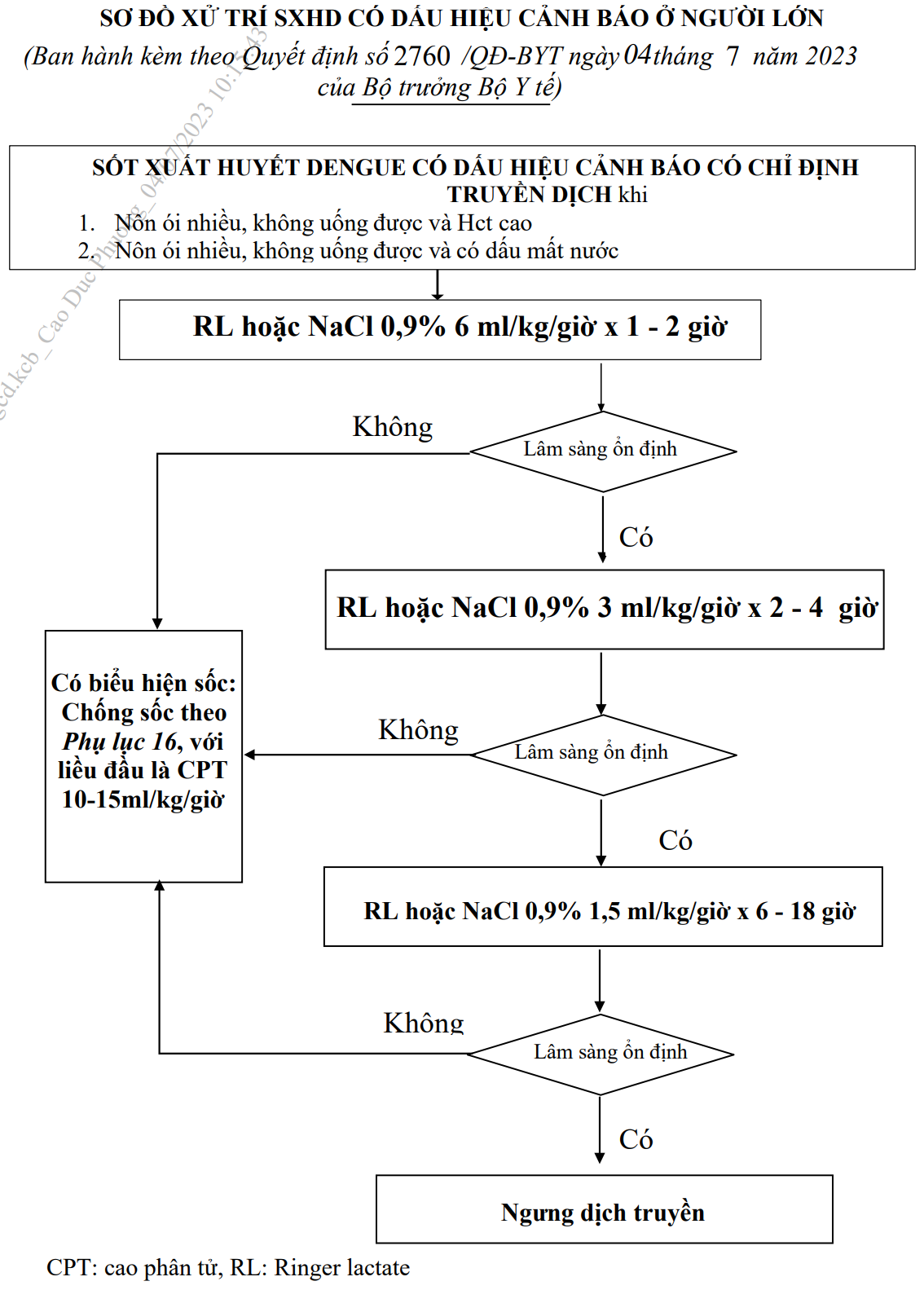
- Chỉ định truyền dịch: xem xét truyền dịch khi người bệnh nôn nhiều, không uống được và Hct cao hoặc có dấu mất nước.
Sơ đồ xử trí SXHD có dấu hiệu cảnh báo ở người lớn
Truyền Ringer lactate, Ringer acetate hoặc NaCl 0,9% 6ml/kg/giờ trong 1-2 giờ, sau đó 3ml/kg/giờ trong 2-4 giờ. Theo dõi lâm sàng, HCT mỗi 2-4 giờ. Trong quá trình theo dõi:
- Nếu mạch, HA ổn định, Hct giảm, nước tiểu ≥ 0,5-1ml/kg/giờ: giảm tốc độ truyền Ringer lactate, Ringer acetate hoặc NaCl 0,9% 1,5ml/kg/giờ trong 6-18 giờ. Nếu lâm sàng tiếp tục cải thiện, có thể ngưng dịch sau 12-24 giờ.
- Nếu bệnh nhân có biểu hiện sốc (mạch nhanh, nhẹ, khó bắt, huyết áp kẹt, tụt, khó đo và HCT tăng): truyền dịch chống sốc như phác đồ điều trị sốc sốt xuất huyết Denngue ở người lớn với liều chống sốc đầu tiên là cao phân tử 10-15ml/kg/giờ. Chú ý điều trị toan hóa máu, xuất huyết, hạ đường huyết, hạ calci huyết nếu có.
Người bệnh phải được nhập viện điều trị cấp cứu
- Thở oxy qua gọng mũi 1-6 lít/phút khi SpO2 < 95%.
- Bù dịch nhanh theo phác đồ.
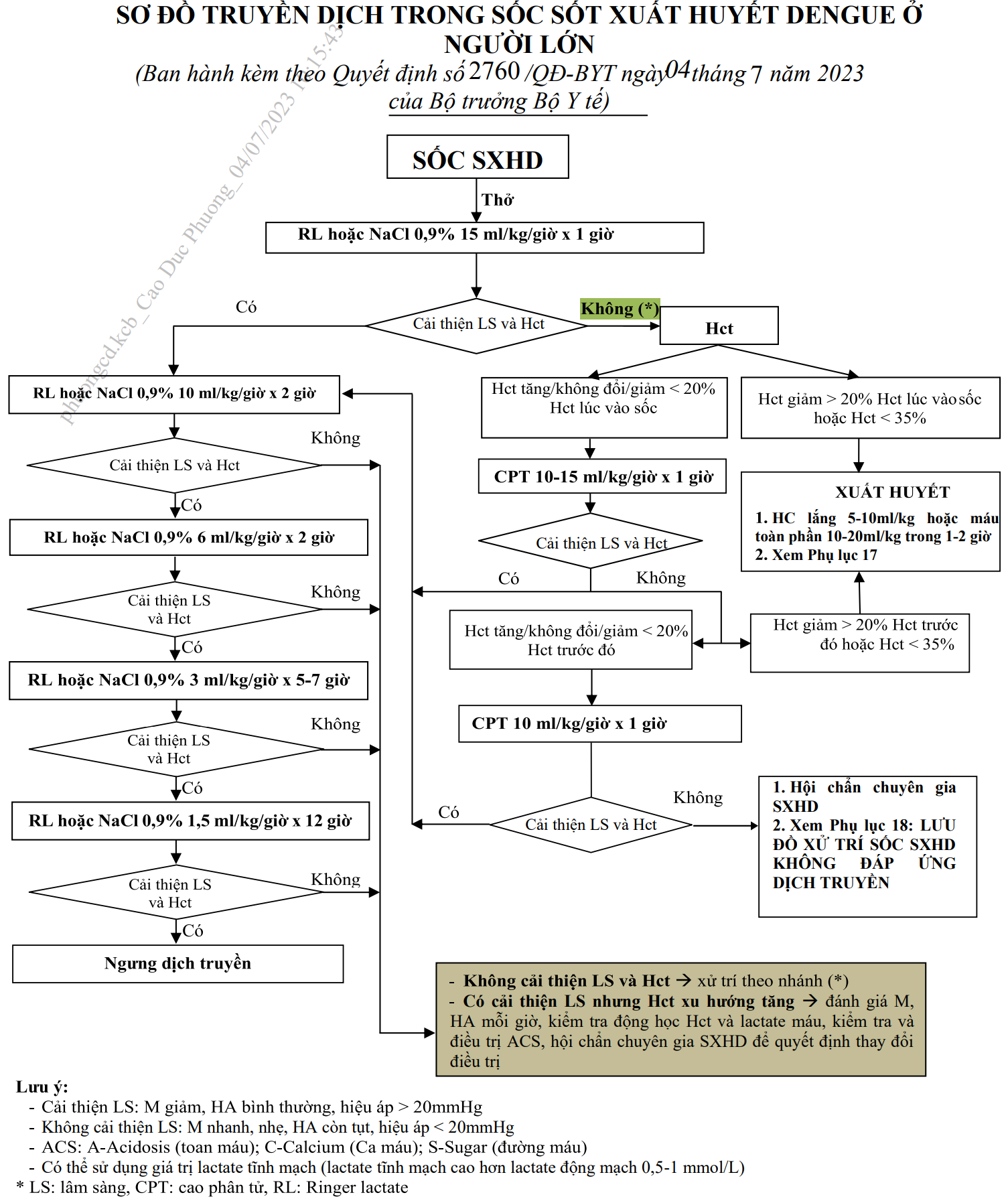
Sơ đồ truyền dịch trong sốc sốt xuất huyết Dengue ở người lớn
Trong 1 giờ đầu, phải thay thế nhanh chóng lượng huyết tương mất đi bằng Ringer lactate hoặc NaCl 0,9% 15ml/kg/giờ sau đó đánh giá lại lâm sàng, HCT
a) Nếu cải thiện lâm sàng (mạch giảm, HA bình thường, hết kẹt[hiệu áp > 20 mmHg])
- Tiếp tục truyền Ringer lactate hoặc NaCl 0,9% tốc độ 10ml/kg/giờ x 2 giờ. Nếu người bệnh cải thiện lâm sàng và hematocrit giảm, giảm tốc độ Ringer lactate hoặc NaCl 0,9% 6ml/kg/giờ trong 2 giờ, sau đó 3ml/kg/giờ trong 5-7 giờ, sau đó 1,5ml/kg/giờ trong 12 giờ. Ngưng dịch truyền nếu lâm sàng ổn định.
- Nếu hematocrit giảm > 20% hematocrit lúc vào sốc, hoặc hematocrit < 35%: xử trí như xuất huyết nặng: Xem phần: Hướng dẫn xử trí sốc SXHD thể xuất huyết nặng và chỉ định truyền máu, chế phẩm máu
- Nếu hematocrit tăng, không đổi, hoặc giảm < 20% hematocrit lúc vào sốc: chuyển sang truyền cao phân tử (CPT) 10-15ml/kg/giờ trong 1 giờ: (Xem nhánh (*) trên sơ đồ truyền dịch trong sốc).
- Nếu cải thiện lâm sàng: tiếp tục Ringer lactate hoặc NaCl 0,9% tốc độ 10ml/kg/giờ trong 2 giờ, sau đó 6ml/kg/giờ trong 2 giờ, sau đó 3ml/kg/giờ trong 5-7 giờ, sau đó 1,5ml/kg/giờ trong 12 giờ. Đánh giá lâm sàng, Hematocrit sau mỗi lần chuyển tốc độ truyền. Xem xét ngưng dịch truyền sau 24-48 giờ nếu lâm sàng ổn định.
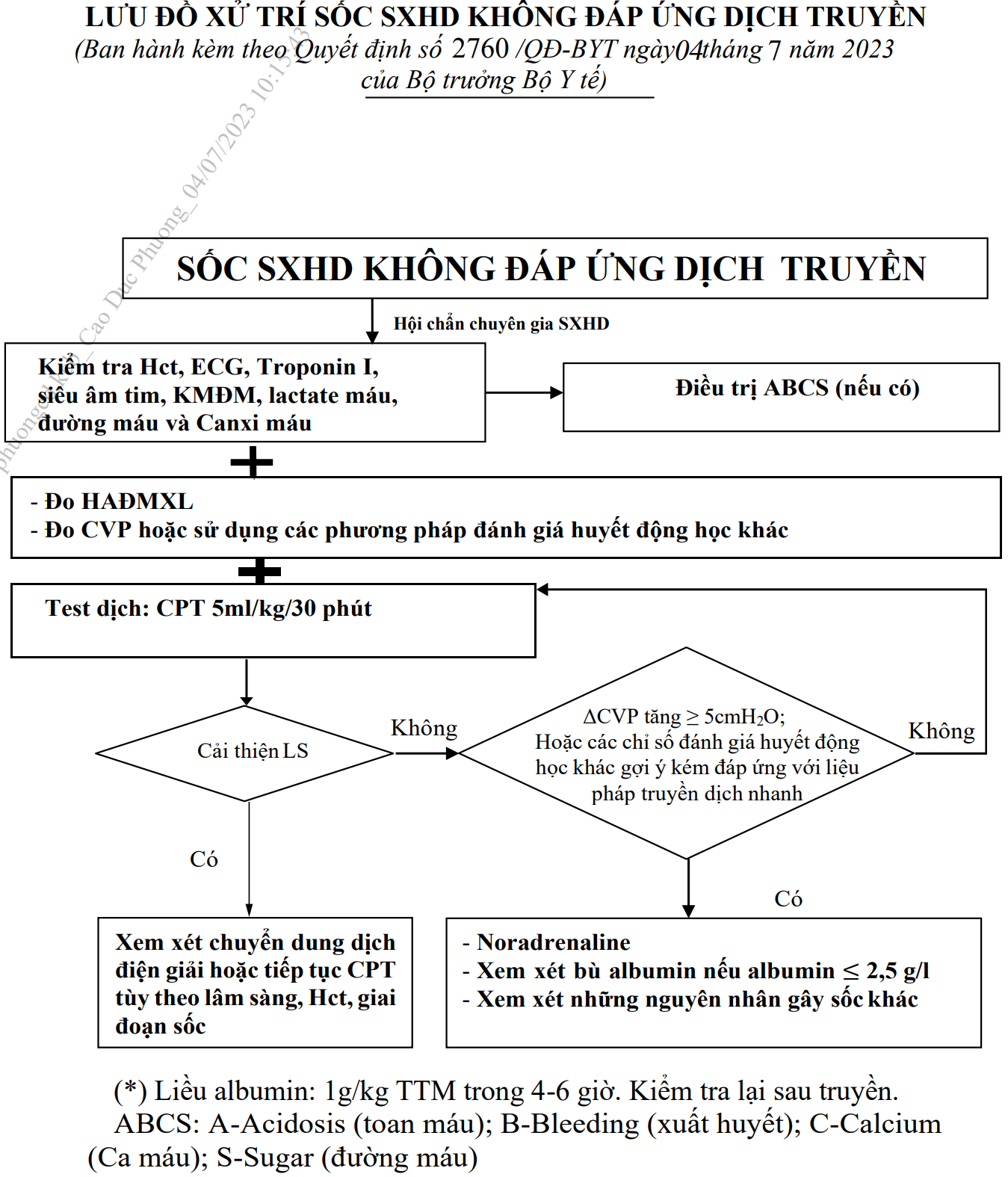
- Nếu không cải thiện lâm sàng: đánh giá lại Hematocrit như trên, chú ý liều CPT lặp lại lần 2 là 10ml/kg/giờ. Nếu vẫn không cải thiện lâm sàng: xử trí như sốc SXHD không đáp ứng dịch truyền. Xem: Lưu đồ xử trí sốc SXHD không đáp ứng dịch truyền.
Lưu đồ xử trí sốc SXHD không đáp ứng dịch truyền
Lưu ý:
- Tất cả sự thay đổi tốc độ truyền phải dựa vào mạch, huyết áp, lượng bài tiết nước tiểu, tình trạng tim phổi, hematocrit mỗi 1 hoặc 2 giờ một lần và CVP hoặc các chỉ số đánh giá huyết động học khác (nếu có).
- Hematocrit nền ở nam 15-40 tuổi là 43%, ở nữ 15-40 tuổi là 38%.
- Trong trường hợp tổn thương gan, chống chỉ định sử dụng LR chỉ có tính tương đối.
- Trường hợp tái sốc (tình trạng sốc trở lại sau khi huyết động ổn định hơn 6 giờ) cần được đánh giá hematocrit như trên để xử lý truyền dịch. Tuy nhiên thời gian truyền dịch có thể ngắn hơn tùy vào thời điểm tái sốc, lâm sàng và diễn tiến hematocrit.
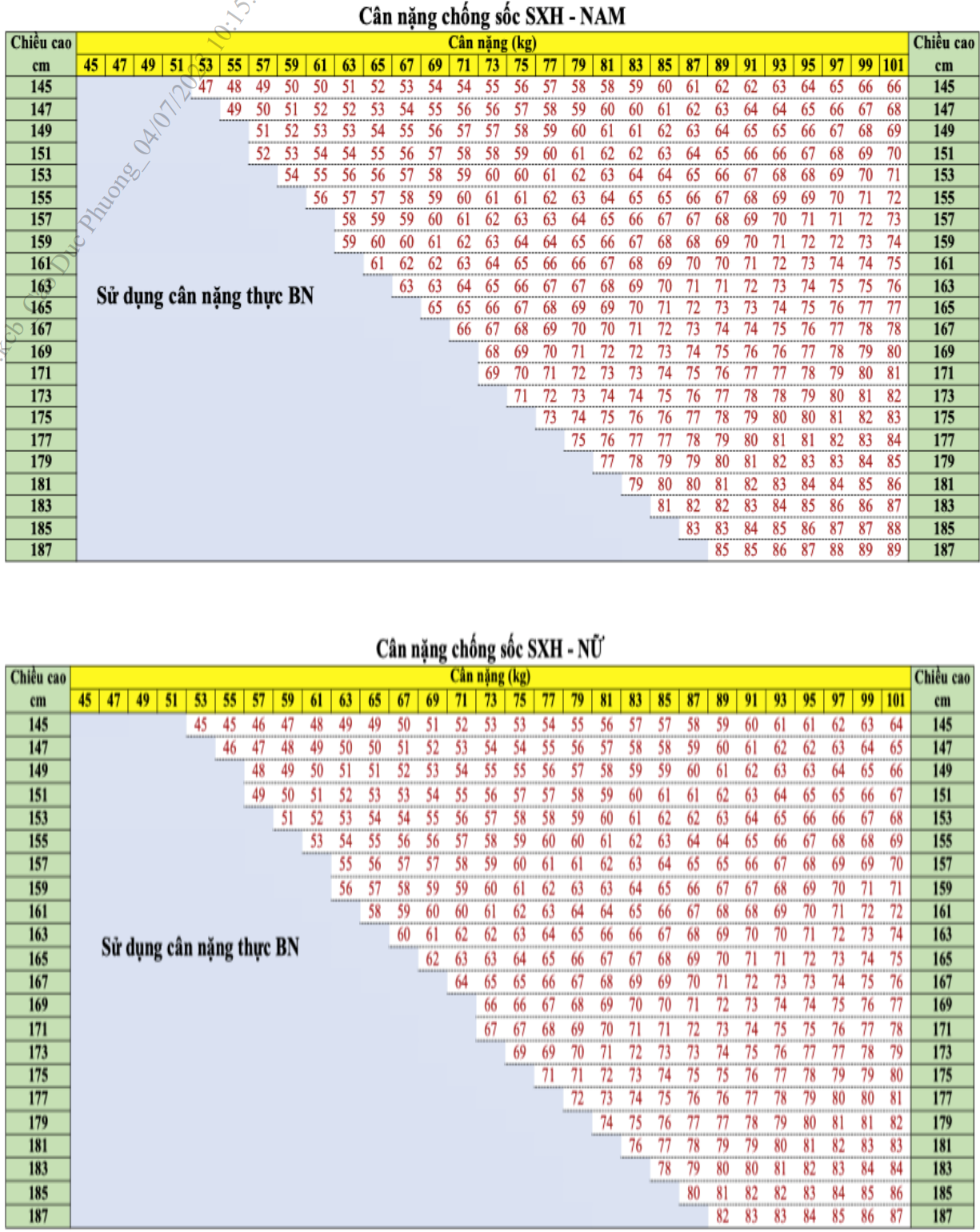
- Cân nặng (CN) chống sốc ở người lớn được tính như sau
- Tính cân nặng lý tưởng (kg)
- Nữ: 45,5 + 0,91 x (chiều cao(cm) - 152,4)
- Nam: 50,0 + 0,91 x (chiều cao(cm) - 152,4)
- So sánh cân nặng lý tưởng và cân nặng thực tế
- Nếu BMI < 25 kg/m2 → Chọn CN thực
- Nếu BMI ≥ 25 kg/m2 → Chọn CN hiệu chỉnh
- Cân nặng hiệu chỉnh = CN lý tưởng + 0,4 x (CN thực - CN lý tưởng)
Cân nặng (CN) chống sốc ở người lớn
Sơ đồ truyền dịch trong sốc SXHD nặng ở người lớn
Trường hợp bệnh nhân nhập viện trong tình trạng sốc nặng (mạch không bắt được (M = 0) và HA không đo được (HA=0)) thì khẩn trương truyền nhanh Ringer lactate hoặc NaCl 0,9% 15ml/kg trong vòng 15 phút, rồi chuyển sang truyền cao phân tử 15ml/kg/giờ trong 1 giờ, sau đó đánh giá lại lâm sàng và Hct.
- a) Nếu cải thiện lâm sàng (mạch giảm, HA bình thường, hiệu áp > 20mmHg) thì chuyển sang truyền Ringer lactate hoặc NaCl 0,9% 15ml/kg/giờ x 1 giờ.
- b) Nếu không cải thiện lâm sàng thì tiếp tục truyền cao phân tử 15ml/kg/giờ x 1 giờ (xem nhánh (*).
- Sử dụng cao phân tử để chống sốc, liều từ 10-15ml/kg/giờ, sau đó:
- Xem xét truyền phối hợp Albumin khi bệnh nhân có albumin máu ≤ 2,5
g/dL kèm một trong các tình huống sau:
- Nếu huyết động cải thiện, chuyển sang Ringer lactate hoặc NaCl 0,9% tốc độ 10ml/kg/giờ x 1 giờ, sau đó giảm liều còn 6ml/kg/giờ, sau đó 3ml/kg/giờ, sau đó 1,5ml/kg/giờ.
Lưu ý: thời gian duy trì các liều
trên có thể giảm tùy thuộc vào lâm sàng, diễn tiến HCT và giai đoạn sốc.
- Sốc SXHD có huyết động không ổn định ≥ 6 giờ chống sốc.
- Sốc SXHD có huyết động không ổn định sau truyền dịch 40 - 60 ml/kg.
- Sốc SXHD tái sốc ≥ 2 lần.
- Các tình huống gợi ý xuất huyết nặng:
- Bệnh nhân có xuất huyết lượng lớn hoặc tiến triển kèm huyết động không ổn định.
- Sau khi điều trị chống sốc nhưng huyết động không ổn định kèm hematocrit giảm nhanh (> 20% so với hematocrit lúc vào sốc) hoặc hematocrit < 35%.
- Sốc không cải thiện sau khi truyền dịch nhanh 40-60ml/kg.
- Hematocrit thấp khi vào sốc.
- Toan chuyển hóa kéo dài hoặc tiến triển xấu mặc dù huyết áp tâm thu bình thường, đặc biệt khi có đau bụng, chướng bụng
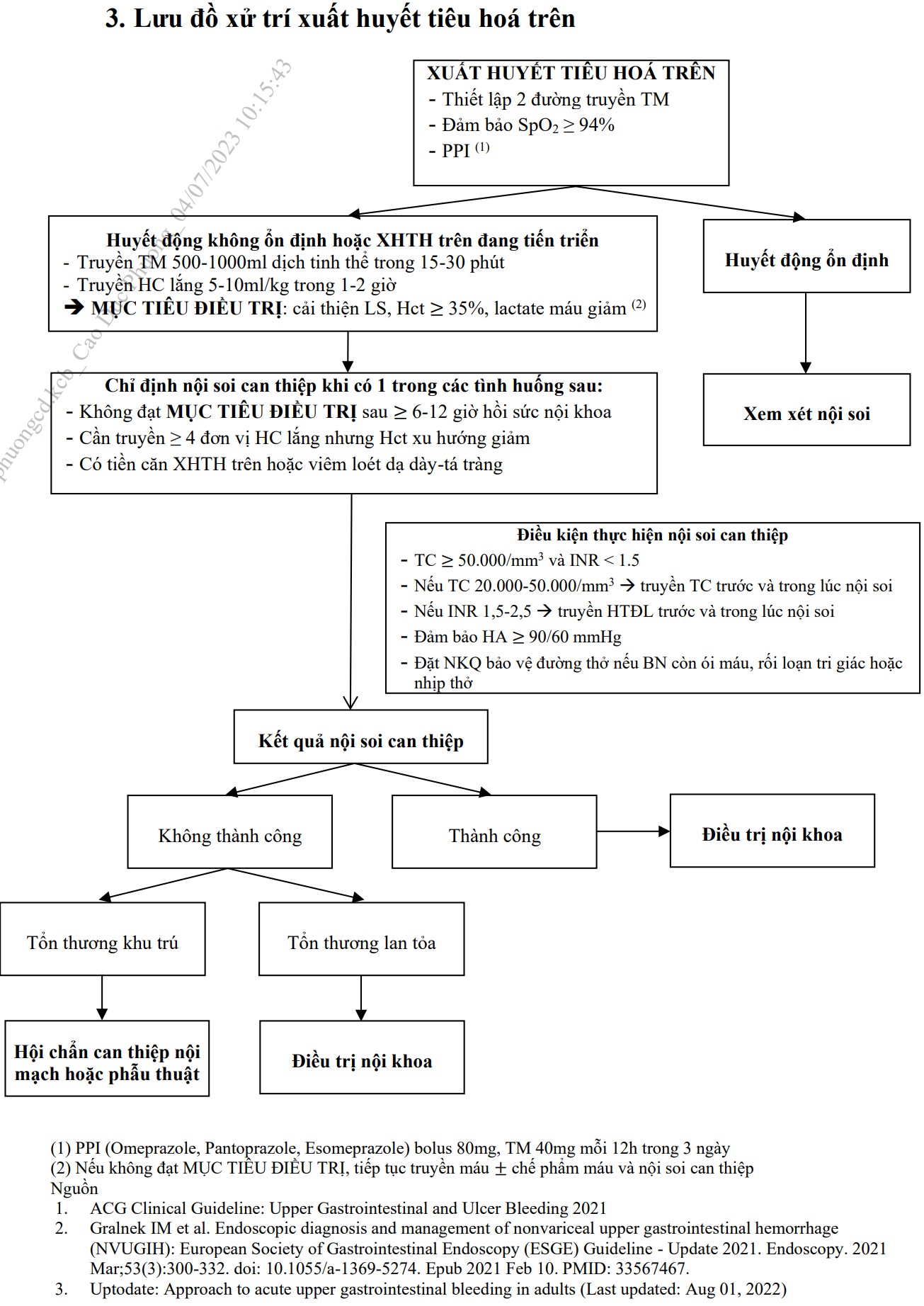
- Xử trí sốc sốt xuất huyết Dengue có xuất huyết.
- Tiếp tục chống sốc bằng dung dịch điện giải (trong khi chờ có hồng cầu lắng).
- Truyền hồng cầu lắng 5-10ml/kg.
- Ðiều chỉnh rối loạn đông máu (RLÐM).
- Xử trí cầm máu: băng ép tại chỗ, nhét bấc hoặc gạc mũi trước/sau, nội soi can thiệp cầm máu dạ dày, tá tràng,...
- Xem xét sử dụng thuốc ức chế bơm proton nếu người bệnh có biểu hiện gợi ý xuất huyết tiêu hóa trên hoặc có tiền sử viêm loét dạ dày tá tràng.
- Xem xét sử dụng Vitamin K nếu người bệnh có biểu hiện suy gan nặng.
- Chỉ định truyền máu và chế phẩm máu
| Máu và các chế phẩm máu | Chỉ định | Mục tiêu cần đạt |
|---|---|---|
| Huyết tương tươi đông lạnh | - RLÐM (PT hay aPTT > 1,5) và đang xuất huyết
nặng; - RLÐM + chuẩn bị làm thủ thuật. |
PT/PTc <1,5 |
| Kết tủa lạnh | - Xuất huyết nặng + Fibrinogen < 1g/l |
Fibrinogen > 1g/l |
| Tiểu cầu (TC) | - Tiểu cầu < 50.000 / mm3 + xuất huyết nặng. - Tiểu cầu < 5.000 / mm3, chưa xuất huyết: Xem xét tùy từng trường hợp cụ thể. |
TC > 50.000 / mm3 |
| - Tiểu cầu < 30.000 / mm3 + chuẩn bị làm thủ thuật xâm lấn (trừ ca cấp cứu). | TC > 30.000 / mm3 | |
| Hồng cầu lắng, máu tươi(*) | - Ðang xuất huyết nặng/kéo dài. - Sốc không cải thiện sau bù dịch 40-60ml/kg + HCT < 35% hay HCT giảm nhanh trên 20% so với trị số đầu |
HCT 35 - 40 % |
Lưu đồ xử trí xuất huyết tiêu hoá trên
Xem thêm: Hướng dẫn xử trí Sốc xuất huyết Dengue thể xuất huyết nặng và chỉ định truyền máu, chế phẩm máu
- Theo dõi hỗ trợ hô hấp sớm và chống phù não.
- Tránh dùng các thuốc gây tổn thương gan.
- Điều trị hạ đường huyết, rối loạn điện giải nếu có.
- Điều chỉnh rối loạn đông máu theo chỉ định (xem thêm: Hướng dẫn xử trí Sốc xuất huyết Dengue thể xuất huyết nặng và chỉ định truyền máu, chế phẩm máu).
- Kháng sinh khi nghi ngờ nhiễm khuẩn.
- Điều trị bệnh lý não gan:
- Lactulose và/hoặc thụt tháo.
- Kháng sinh: metronidazol hoặc rifaximin.
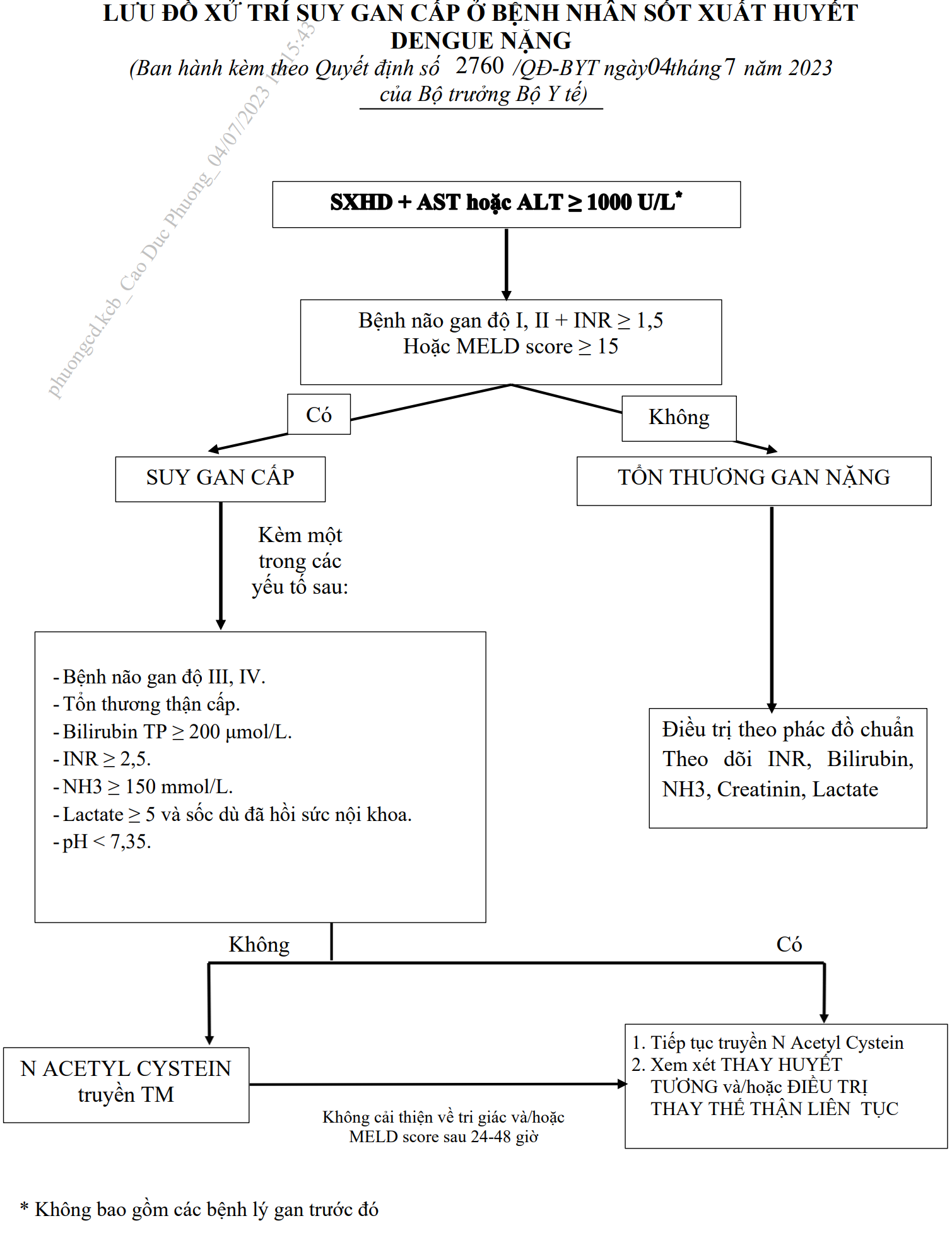
- Có bệnh cảnh não gan và INR ≥ 1,5.
- MELD score ≥ 15.
* Lưu ý: phản ứng phản vệ khi sử dụng N Acetyl Cystein, không nên sử
dụng N Acetyl Cystein ở phụ nữ có thai hoặc cơ địa thiếu men G6PD.
- Xem xét thay huyết tương và/hoặc điều trị thay thế thận liên tục khi bệnh
nhân thất bại điều trị với N Acetyl Cystein sau 24 - 48 giờ (không cải thiện về
tri giác và/hoặc MELD score) hoặc có biểu hiện suy gan cấp kèm một trong
các yếu tố như tổn thương thận cấp, Bilirubin toàn phần ≥ 200 µmol/l, INR ≥
2,5, NH3 ≥ 150 mmol/l, lactate máu ≥ 5 kèm sốc không đáp ứng hồi sức nội
khoa hoặc pH < 7.35.
Xử trí suy gan cấp ở bệnh nhân SXHD nặng
Chẩn đoán tổn thương thận cấp theo tiêu chuẩn KDIGO 2012: khi có 01 trong các tiêu
chuẩn sau:
- Creatinine máu tăng ≥ 0,3 mg% (26,5 umol/L) trong 48 giờ.
- Creatinine máu tăng ≥ 1,5 lần giá trị nền hoặc trong 07 ngày trước đó.
- Nước tiểu < 0,5ml/kg/giờ trong 06 giờ.
- Chống sốc nếu có.
- Cân bằng dịch xuất - nhập.
- Tránh thuốc gây tổn thương thận.
- Bệnh nhân có toan chuyển hóa mất bù (pH < 7,35 và HCO3- < 17) kèm một trong các yếu tố như Lactate động mạch ≥ 4 mmol/l, Lactate động mạch tăng hơn so với trị số trước đó, huyết động không ổn định hoặc tổn thương tạng khác (gan, thận, tim…).
- Bệnh nhân cần truyền dịch, máu và/hoặc chế phẩm máu nhưng có nguy cơ phù phổi cao (tràn dịch đa màng lượng lớn, PaO2/FiO2 ≤ 300 hoặc SpO2/FiO2 ≤ 315, A-aDO2 ≥ 250 hoặc có dấu hiệu suy tim cấp) mà thất bại hoặc không thể điều trị nội khoa (thuốc lợi tiểu, dãn mạch).
- Bệnh nhân tổn thương thận cấp có biến chứng không đáp ứng điều trị nội khoa.
Chẩn đoán: rối loạn tri giác, co giật hoặc có dấu thần kinh khu trú, loại trừ các nguyên
nhân khác: hạ đường huyết, rối loạn điện giải, kiềm toan, giảm oxy máu nặng, xuất huyết
não, màng não, viêm não, màng não do nguyên nhân khác.
Điều trị:
- Đầu cao 30°.
- Thở oxy nếu có giảm oxy máu.
- Đặt nội khí quản bảo vệ đường thở các trường hợp mê sâu.
- Chống co giật (nếu có).
- Điều trị hạ đường huyết, rối loạn điện giải, kiềm toan (nếu có)
- Hạ sốt (nếu có)
Chẩn đoán: đau ngực, khó thở, tim nhanh, sốc, tăng men tim, thay đổi điện tâm đồ, hình
ảnh học (siêu âm, xquang).
Điều trị:
- Theo dõi và hỗ trợ hô hấp sớm.
- Đo CVP hoặc các biện pháp đánh giá huyết động khác để hỗ trợ điều chỉnh huyết động nếu có rối loạn.
- Sử dụng vận mạch noradrenalin, dobutamin, dopamine, adrenalin.
- Chú ý điều chỉnh điện giải.
- Xem xét chỉ định ECMO.
- Thay đổi sinh lý 3 tháng cuối: mạch nhanh (tăng 10 - 15 lần/phút), HA thấp (HA tâm thu giảm 5 - 10 mmHg), tăng cân nhanh và Hct giảm.
- Thường diễn biến nặng hơn, nhiều biến chứng, sinh non, nhẹ cân, nhất là xuất huyết khi sinh và sau sinh.
- Biến chứng xuất huyết nặng thường gặp khi sinh hoặc phẫu thuật ở giai đoạn nguy hiểm từ ngày 3 đến ngày 6 do giảm tiểu cầu.
- SXHD không phải là lý do chấm dứt thai kỳ.
- Trẻ sơ sinh có thể mắc SXHD do mẹ lây truyền.
| * Lưu ý: dung tích hồng cầu thay đổi sinh lý như sau | ||
|---|---|---|
| 3 tháng đầu | 3 tháng giữa | 3 tháng cuối |
| 31 - 41% | 30 - 39% | 28 - 40% |
| Điều trị Sốt Xuất Huyết Dengue ở phụ nữ có thai | |
|---|---|
| Mức độ | Điều trị |
| SXHD |
|
| SXHD cảnh báo |
|
| Sốc SXHD |
|
| Xuất huyết nặng |
|
- Nếu có chỉ định bắt buộc cần chấm dứt thai kì thì có thể cân nhắc trong
giai đoạn đầu của bệnh (≤ 3 ngày đầu) khi tiểu cầu ≥130.000/mm3.
- Trong giai đoạn nguy hiểm:
- Tránh khởi phát chuyển dạ hoặc mổ lấy thai. Tốt nhất là nên trì hoãn cho đến giai đoạn hồi phục bằng thuốc cắt cơn co tử cung (nếu không có chống chỉ định sản khoa).
- Khi tính mạng mẹ bị đe dọa cần hội chẩn đa chuyên khoa để đưa ra quyết định chấm dứt thai kỳ.
- Nếu có chỉ định do thai cần hội chẩn đa chuyên khoa để đưa ra quyết định có can thiệp hay không.
- Dự trù máu, truyền máu khi có chỉ định.
- Truyền tiểu cầu đậm đặc trong vòng 6 giờ trước khi chuyển dạ và trong khi sinh, duy trì số lượng tiểu cầu > 50.000/mm3 nếu sinh đường âm đạo và > 75.000/mm3 nếu mổ lấy thai.
- Cần loại trừ các bệnh lý không thể trì hoãn khởi phát chuyển dạ như tiền sản giật, sản giật, hội chứng HELLP, nhiễm trùng, xuất huyết do nguyên nhân sản khoa.
- Có thể trì hoãn chấm dứt thai kỳ ≥ 1 tuần nếu tổng trạng sản phụ tốt, ối còn, không kèm các nguyên nhân trên. Lưu ý, nếu trì hoãn chấm dứt thai kỳ > 48 giờ, cần xét nghiệm đông máu ≥ 2 lần/tuần.
- Trẻ sinh từ mẹ SXHD có thể mắc SXHD ngay do mẹ lây truyền trước hoặc khi sinh (tỉ lệ khoảng 6%). Trẻ cần được xét nghiệm công thức máu và huyết thanh chẩn đoán.
- Phần lớn SXHD ở trẻ sơ sinh là thể bệnh nhẹ, sốt thường xuất hiện sớm từ ngày 1 đến ngày 6 sau sinh), vì thế trẻ cần được theo dõi sát trong những ngày đầu tiên.
- Tiếp tục cho bú mẹ.
- Chuyển khoa sơ sinh khi trẻ có dấu hiệu nặng, suy hô hấp
- Đối với các tình huống ngoại khoa, cần hội chẩn bác sĩ chuyên khoa ngoại và truyền tiểu cầu đậm đặc trong vòng 6 giờ trước và trong khi can thiệp ngoại khoa với mục tiêu số lượng tiểu cầu > 75.000/mm3.
1. Nhu cầu dinh dưỡng cho người bệnh sốt xuất huyết Dengue
Nên dùng Protein có giá trị sinh học cao: trứng, sữa, thịt, cá.
Xem thêm: Nuôi dưỡng người bệnh sốt xuất huyết Dengue
a. Đặc điểm.
- Tăng quá trình dị hóa, tăng sử dụng năng lượng, mất các chất dinh dưỡng.
- Chán ăn, tiêu hóa chậm (đặc biệt là người bệnh biến chứng xuất huyết tiêu hóa), không ăn bằng miệng được (người bệnh biến chứng não).
- Cách ăn tùy thuộc diễn biến của bệnh.
- Năng lượng (E):
E = Nhu cầu sinh lý + (20%→60%) nhu cầu sinh lý hoặc
E = Nhu cầu sinh lý x K (1,2→1,6).
- Protein: thường nhu cầu cao hơn bình thường nhưng khả năng ăn uống
không đáp ứng được nên trong giai đoạn cấp thăng bằng Nitơ thường âm tính.
Tỉ lệ Protein trong khẩu phần tùy thuộc vào tình trạng bệnh lý của người
bệnh:
| Mức nhiễm khuẩn | Tổng E: nitơ | Kcal do protein so với tổng E |
|---|---|---|
| Nặng | 100:1 | 25% |
| Vừa | 120:1 | 21% |
| Nhẹ | 150:1 | 16% |
- Lipid và cacbohydrat: là nguồn cung cấp năng lượng chủ yếu, tăng tỉ lệ
đường đơn, đôi (nước đường, nước trái cây) và lipid thực vật.
- Đủ nước, giàu sinh tố và muối khoáng: nước trái cây, rau quả, mật ong.
- Bữa ăn: chia nhỏ làm nhiều bữa trong ngày (trẻ em: 6 - 8 bữa/ngày,
người lớn 4 - 6 bữa/ngày).
- Thực phẩm: mềm, lỏng, nhiều nước, không màu như sữa, bột cháo mì,
phở.
2. Chế độ ăn.
| Chế độ ăn theo tình trạng bệnh | |
|---|---|
| Tình trạng | Chế độ ăn |
| Sốt xuất huyết Dengue không biến chứng |
|
| Sốc sốt xuất huyết Dengue |
|
| Sốt xuất huyết Dengue có xuất huyết tiêu hóa | - Nhịn ăn, nuôi bằng
đường tĩnh mạch cho đến khi hết xuất huyết tiêu hóa. - Chú ý:
|
| Sốt xuất huyết Dengue có biến chứng gan | - Chế độ ăn viêm gan: đạm bình thường là 1,1 - 1,3 g/kg cân nặng, giảm lipid dưới 15% so với tổng E (nếu không có suy giảm), giảm đạm (nếu có hôn mê gan), giảm Protein 0,3 → 0,6 g/kg cân nặng, giảm lipid dưới 10% so với tổng E. |
| Sốt xuất huyết Dengue có biến chứng não (Hôn mê) |
|
| Giai đoạn hồi phục |
|
Xem thêm: Nuôi dưỡng người bệnh sốt xuất huyết Dengue
- Giữ ấm.
- Khi đang có sốc cần theo dõi mạch, huyết áp, nhịp thở từ 15-30 phút/lần (ở trẻ em); 30-60 phút/lần ở người lớn.
- Đo hematocrit sau 1 giờ bù dịch chống sốc và sau đó mỗi 1-2 giờ 1 lần, trong 6 giờ đầu của sốc. Sau đó 4 giờ 1 lần cho đến khi sốc ổn định.
- Ghi nhận lượng nước xuất và nhập trong 24 giờ.
- Đo lượng nước tiểu.
- Theo dõi tình trạng thoát dịch vào màng bụng, màng phổi, màng tim.
- Xét nghiệm lactate máu, đường huyết, điện giải đồ.
- Xét nghiệm khí máu động mạch khi có suy hô hấp, tái sốc, sốc kéo dài, tổn thương gan nặng/suy gan.
Các dấu hiệu sinh tồn cần theo dõi khi hồi sức sốc xuất huyết Dengue
- Mạch
- Hyết áp
- Hiệu áp (mục tiêu là duy trì hiệu áp ở mức ≥ 30mmHg suốt giai đoạn nguy hiểm)
- Thời gian đổ đầy mao mạch (CRT)
- Ðộ ấm/lạnh của chi
- Nhịp thở
- HCT
- Nếu sau truyền dịch chống sốc mà lâm sàng cải thiện thì sau 2 giờ thử lại Hct, nếu không cải thiện thì thử lại ngay sau 1 giờ.
- Khi bệnh nhân ra sốc, theo dõi HCT mỗi 2-4 giờ và sau đó có thể cách mỗi 4-6 giờ.
- Nước tiểu ml/kg/giờ theo cân nặng (như lúc tính để truyền dịch) (mục tiêu là lưu lượng nước tiểu từ 0,5-1ml/kg/giờ)
Xem thêm:
- Hết sốt ít nhất 2 ngày.
- Tỉnh táo.
- Ăn uống được.
- Mạch, huyết áp bình thường.
- Không khó thở hoặc suy hô hấp do tràn dịch màng bụng hay màng phổi.
- Không xuất huyết tiến triển.
- AST, ALT <400 U/L.
- HCT trở về bình thường và số lượng tiểu cầu khuynh hướng hồi phục > 50.000 /mm3.
- Thực hiện công tác giám sát, phòng chống sốt xuất huyết Dengue theo quy định của Bộ Y tế.
- Vắc xin phòng bệnh đang tiếp tục được đánh giá. Ví dụ: Vắc xin Qdenga 0.5ml
- Biện pháp phòng bệnh chủ yếu là kiểm soát côn trùng trung gian truyền bệnh như tránh muỗi đốt, diệt bọ gậy (loăng quăng), diệt muỗi trưởng thành, vệ sinh môi trường loại bỏ ổ chứa nước đọng.
Phát hiện và xử trí SXHD ở tuyến cơ sở khi có dịch