Đặt Catheter đường truyền trung tâm từ ngoại vi (PICC Line)
Peripherally Inserted Central Catheter (PICC Line) Chia sẻ

- GIỚI THIỆU
- TỔNG QUAN
- Giải phẫu và sinh lý
- Chỉ định
- Chống chỉ định
- Trang thiết bị
- Người thực hiện
- Chuẩn bị
- KỸ THUẬT HOẶC ĐIỀU TRỊ
- Đặt PICC Line dưới hướng dẫn của siêu âm
- Video hướng dẫn 1
- Video hướng dẫn 2
- Đặt PICC Line dưới hướng dẫn của màn tăng sáng huỳnh quang (Fluoroscopically)
- Các cân nhắc về Nhi khoa
- Chăm sóc sau thủ thuật
- BIẾN CHỨNG
- TÍNH QUAN TRỌNG VỀ MẶT LÂM SÀNG
- NÂNG CAO KẾT QUẢ CỦA NHÓM CHĂM SÓC Y TẾ
- TÀI LIỆU THAM KHẢO
GIỚI THIỆU
Ống thông(catheter) trung tâm được đưa vào từ ngoại vi (PICC) được đưa vào để thiết lập đường truyền tĩnh mạch trung tâm để cho thuốc và dinh dưỡng kéo dài.
Việc áp dụng rộng rãi chúng vào thực hành lâm sàng như một giải pháp thay thế cho ống thông tĩnh mạch trung tâm (CVC) được đưa vào tĩnh mạch cảnh dựa trên nguy cơ biến chứng trong khi thủ thuật thấp hơn, chi phí bảo trì, chức năng trong môi trường ngoại trú và tỷ lệ nhiễm trùng dòng máu liên quan đến ống thông (CLABSI) thấp hơn.
Những cải tiến trong chăm sóc chu sinh đã dẫn đến sự gia tăng đáng kể tỷ lệ sống sót của trẻ sơ sinh nhẹ cân và cực nhẹ cân. Sử dụng PICC ở trẻ sơ sinh để cung cấp dinh dưỡng qua đường tĩnh mạch đã được chứng minh là giúp tăng lượng chất dinh dưỡng đưa vào, ngăn ngừa nhu cầu đặt cannula/catheter thường xuyên và bảo tồn nguồn lực y tế.
PICC có thể được đặt ở tại giường bởi một số bác sĩ hoặc bác sĩ chẩn đoán hình ảnh, những người có thể lựa chọn hướng dẫn bởi màn tăng sáng huỳnh quang để đảm bảo an toàn trong thủ thuật và đặt ống thông chính xác. PICC là một ống thông dài từ 50 cm đến 60 cm có tối đa 3 nòng(lumen), phổ biến nhất được đặt vào tĩnh mạch ngoại vi ở cánh tay và kết thúc ở gần chỗ nối tâm nhĩ phải và tĩnh mạch chủ trên. Những ống thông này có thể được sử dụng và để nguyên tại chỗ trong nhiều tháng trước khi rút ra nếu được bảo trì thích hợp.
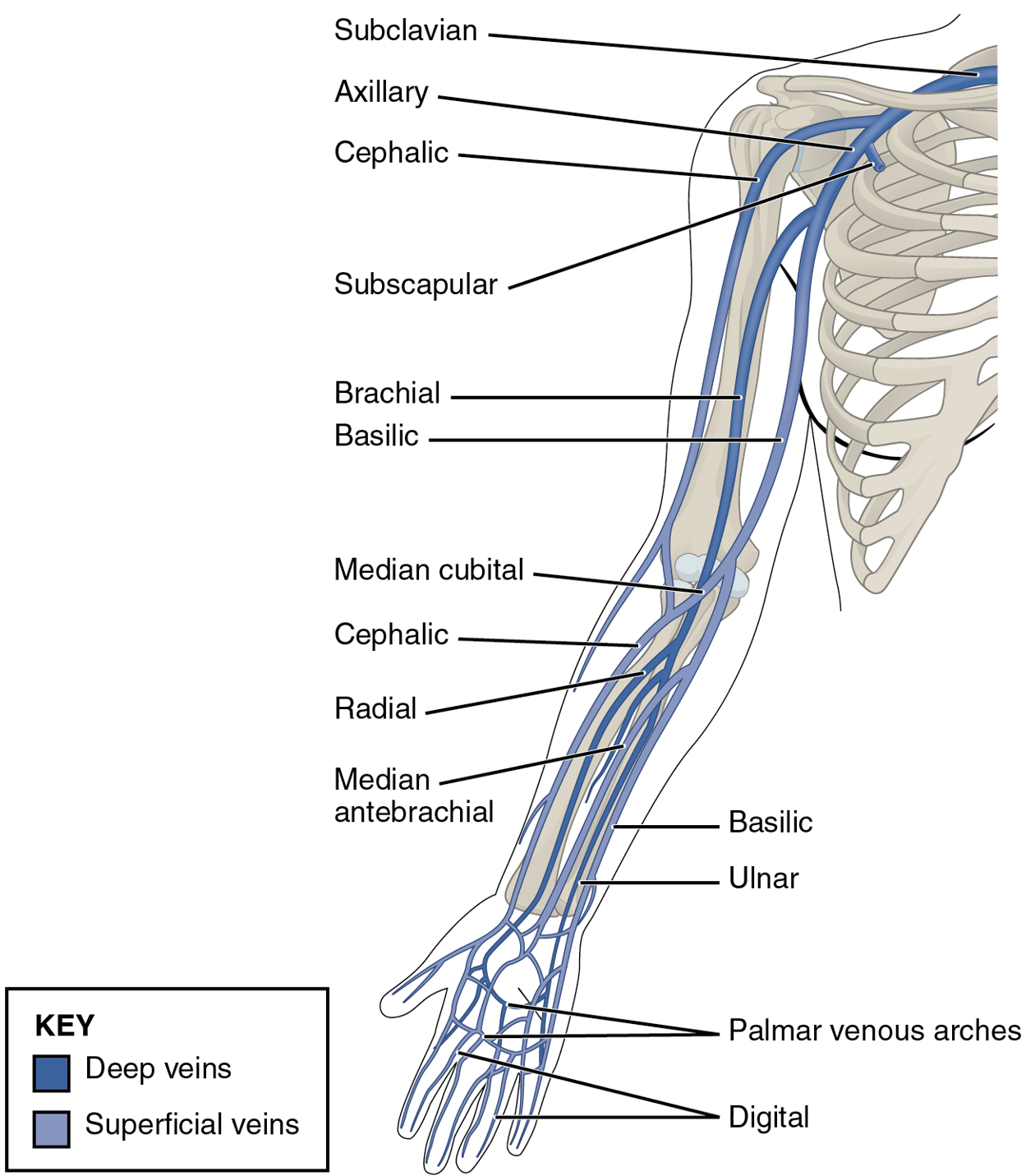
Kích thước và độ gần của tĩnh mạch nền bên phải với da khiến nó trở thành tĩnh mạch được lựa chọn để đặt PICC. Tĩnh mạch nền(basilic vein) thường được tiếp cận giữa nách và hố trước khuỷu tay. Bắt nguồn từ mạng lưới tĩnh mạch mu của bàn tay, tĩnh mạch nền di chuyển ở mặt trong của chi trên. Sau khi kết hợp với tĩnh mạch cánh tay, tĩnh mạch nách được hình thành, trở thành tĩnh mạch dưới đòn ở ranh giới của xương sườn thứ nhất và tiếp tục ở trung tâm trở thành tĩnh mạch cánh tay đầu (tĩnh mạch vô danh - innominate). Các tĩnh mạch vô danh bên trái và bên phải kết hợp với nhau tạo thành tĩnh mạch chủ trên(superior vena cava). Vị trí chọc tĩnh mạch nền bên phải sẽ tạo ra con đường ít quanh co nhất tới tĩnh mạch chủ trên. Tĩnh mạch này được cho là có số lượng van ít nhất và cung cấp góc tiếp cận tối ưu hơn.
Giải phẫu tĩnh mạch cánh tay
Nếu tĩnh mạch nền không thể tiếp cận hoặc bị tắc, có thể thử tiếp cận tĩnh mạch cánh tay(brachial vein) phải. Có nguy cơ vô tình bị thủng động mạch cao hơn ở vị trí tiếp cận tĩnh mạch này với động mạch cánh tay gần đó. Ngoài ra, tĩnh mạch đầu(cephalic vein) có thể được sử dụng để truy cập. Nếu hệ thống tĩnh mạch của chi trên bên phải không thể tiếp cận được do nhiễm trùng bề ngoài, chấn thương hoặc tắc nghẽn, có thể thử tiếp cận bên trái.
Ở trẻ sơ sinh, các tĩnh mạch ở đầu và cổ, chẳng hạn như tĩnh mạch thái dương và tai sau, có thể được sử dụng để đặt PICC. Ngoài ra, tĩnh mạch hiển(saphenous vein) ở chi dưới phù hợp để đặt đường PICC.
Do tỷ lệ nhiễm trùng thấp, PICC được chỉ định ở những bệnh nhân cần điều trị qua đường tĩnh mạch (IV) trong thời gian dài từ vài tuần đến vài tháng.
Các chỉ định cho việc đặt đường PICC bao gồm:
- Truyền tĩnh mạch các thuốc gây kích ứng (hóa trị liệu)
- Dinh dưỡng toàn phần qua đường tĩnh mạch (TPN)
- Sử dụng thuốc lâu dài (kháng sinh, thuốc chống nấm)
- Theo dõi các biện pháp can thiệp (áp lực tĩnh mạch trung tâm và lấy mẫu máu lặp lại)
- Bệnh nhân có khả năng tiếp cận ngoại vi kém (giảm số lần chọc kim vào da)
- Truyền máu nhiều lần
- Mong muốn ngừng sử dụng catheter rốn ở trẻ sơ sinh trong khi vẫn duy trì đường truyền trung tâm
- Giải phẫu tĩnh mạch trung tâm bất thường
Không có chống chỉ định tuyệt đối nào đối với việc đặt PICC. Tuy nhiên, có những chống chỉ định tương đối, bao gồm những trường hợp sau:
- Nhiễm trùng da
- Tiền sử huyết khối tĩnh mạch tại vị trí đặt
- Chấn thương hoặc bỏng tại vị trí đặt
- Vãng khuẩn huyết(bacteremia) đang hoạt động
- Phản ứng dị ứng với chất cản quang và tăng creatinine huyết thanh nếu vị trí được hướng dẫn bằng chụp tĩnh mạch sử dụng chất cản quang có iod.
- Trước đó đã được phẫu thuật cắt bỏ vú triệt để cùng với bóc tách hạch ở bên đặt PICC
- Ở những bệnh nhân mắc bệnh thận mãn tính, những người đang chạy thận nhân tạo hoặc những người được dự đoán sẽ phải chạy thận nhân tạo (để giảm thiểu khả năng mất tĩnh mạch chi trên do huyết khối liên quan đến vị trí PICC)
- Rối loạn đông máu hoặc giảm tiểu cầu từ trung bình đến nặng
- Bệnh nhân kích động
- Bệnh nhân từ chối thực hiện thủ thuật
Về mặt thương mại, hiện có sẵn một số thiết kế ống thông(catheter) với các vật liệu ống thông khác nhau, chẳng hạn như silicone và polyurethane. Những thiết kế này cũng khác nhau về đường kính ống thông và số lượng nòng(lumen). Ống thông được sản xuất với 3 cấu hình đầu cơ bản: lỗ cuối(end hole), đầu so le(staggered tip) và đầu van(valve tipped). Ống thông có van ngăn chặn máu chảy ngược vào ống thông khi hệ thống mở.
Kỹ thuật Seldinger đã sửa đổi là phương pháp được sử dụng rộng rãi nhất để đặt PICC.
Hầu hết các bệnh viện đều có bộ dụng cụ chứa thiết bị tiêu chuẩn để thiết lập tĩnh mạch trung tâm. Những vật dụng cần thiết cho thủ thuật bao gồm:
- Vật liệu phủ khăn/tang(drap) vô trùng
- Siêu âm và đầu dò có vỏ bọc đầu dò vô trùng
- Gel siêu âm
- Áo choàng, găng tay và mũ vô trùng
- Băng đo
- Dung dịch clorhexidine
- Nước muối vô trùng
- Vật liệu khâu
- Băng
- Gây tê cục bộ (Lidocain 1%)
- Ống thông PICC
- Kim chọc thăm dò
- Dây dẫn(guidewire)
- Dụng cụ nong rộng(dilator)
- Lưỡi dao
- Kính và tạp dề có chì để bảo vệ trước tia xạ (khi sử dụng màn tăng sáng huỳnh quang - chụp dưới hướng dẫn của tia X)
Bộ Kit Picc Line
- Các Bác sĩ, Điều dưỡng đã đăng ký hoặc trợ lý bác sĩ có trình độ đạt tiêu chuẩn có thể đặt PICC. Tuy nhiên, nhiều cơ sở sử dụng đội ngũ Điều dưỡng PICC có chuyên môn.
- Những nguy cơ và lợi ích của thủ thuật phải được thảo luận với bệnh nhân. Bệnh nhân được kết nối với máy theo dõi(Monitor) tim để phát hiện chứng rối loạn nhịp tim có thể xảy ra do dây dẫn vào tâm nhĩ phải. Bệnh nhân được đặt nằm ngửa với cánh tay dạng và xoay ra ngoài. Siêu âm được sử dụng để xác định và lựa chọn mạch máu thích hợp để tiếp cận.
- Với thước dây, người ta đo khoảng cách từ hố trước khuỷu đến đường giữa(trung) đòn và xoay thước dây để chạm đến khoang liên sườn thứ ba ở bờ phải của xương ức. Đây sẽ là phép đo gần đúng của ống thông. PICC ở chi dưới được đo từ vị trí chọc tĩnh mạch dọc theo đường tĩnh mạch đến bên phải rốn(umbilicus), kéo dài đến mũi kiếm xương ức(xiphoid).
- Khu vực này được chuẩn bị trước bằng dung dịch sát trùng. Bệnh nhân được phủ bằng vật liệu phủ(drap) vô trùng. Vỏ bọc vô trùng được đặt phủ trên đầu dò siêu âm. Vật tư được sắp xếp một cách vô trùng và có tổ chức để dễ dàng tiếp cận. Các thiết bị nằm ở giữa khu vực vô trùng. Tất cả các nòng(lumen) ống thông được bơm rửa bằng nước muối sinh lý và được kẹp chặt lại. Thuốc an thần có thể được cho đối với thủ thuật.
Đặt cánh tay trên bảng kê tay ở góc 45 độ đến 90 độ so với mặt bên của bệnh nhân, với lòng bàn tay hướng lên trên. Trực tiếp quan sát đường vào tĩnh mạch bằng siêu âm và gây tê da và mô dưới da trên vùng tĩnh mạch bằng lidocain 1%. Dùng kim chọc vào tĩnh mạch trong khi quan sát trực tiếp đầu kim. Siêu âm sẽ xác nhận vị trí chính xác của kim trong tĩnh mạch, cũng như máu sẽ chảy ra từ kim. Hình ảnh dọc theo trục của mạch máu bằng siêu âm sẽ cho phép quan sát đầu kim. Đưa dây dẫn đường(guidewire) qua kim chọc. Trong trường hợp dây dẫn được đưa quá xa, có thể quan sát thấy nhịp tim lạc chỗ(ectopy) và nên rút dây dẫn đường trở lại. Rút bỏ kim trong khi vẫn giữ dây dẫn đường đúng vị trí. Dùng dao mổ rạch một đường nhỏ trên da(có thể gây tê thêm trước khi rạch) để mở rộng đường kim để có thêm khoảng trống cho dụng cụ mở đường(introducer). Luồn dụng cụ mở đường(bao gồm Sheath) và cây nong(dilator) qua dây dẫn đường(cây nong nằm ngay trong lòng của sheath), xuyên qua da và vào tĩnh mạch. Cắt ống thông theo chiều dài đã đo trước đó bằng dao mổ trong bộ PICC. Tháo dây dẫn đường và cây nong trong khi vẫn để nguyên dụng cụ mở đường. Đặt một ngón tay lên lỗ mở của dụng cụ mở đường để tránh hít phải không khí trong quá trình lấy ra. Từ từ chèn toàn bộ chiều dài của PICC cùng với bộ phận bịt(obturator) vào vỏ bọc(sheath) của bộ mở đường. Nếu ống thông được đẩy quá xa, có thể quan sát thấy nhịp tim lạc chỗ. Khi sử dụng kỹ thuật được hướng dẫn bởi ECG, sóng P sẽ tăng dần kích thước khi đầu ống tiếp cận điểm nối tĩnh mạch chủ trên và tâm nhĩ(cavoatrial junction, hay còn gọi là ngã ba tĩnh mạch chủ nhĩ). Nó sẽ đạt đến đỉnh và sau đó đảo ngược sau khi đi vào tâm nhĩ. Vị trí đầu ống thông tối ưu đạt được khi sóng P ở độ cao tối đa, thẳng hàng với điểm nối tĩnh mạch chủ trên và tâm nhĩ. Mở toạt ra và kéo nhẹ 2 cánh của vỏ bọc(sheath) ra và đồng thời luân phiên đưa ống thông tiến dần vào giữa các lần kéo nhẹ. Hút và xả từng nòng(lumen), kiểm tra xem máu có hút trở lại không. Tháo bộ bịt và đặt nắp lên nòng(lumen) PICC. Cố định ống thông vào da bằng thiết bị khóa và che lại bằng băng. Nên chụp X quang ngực để xác nhận vị trí của ống thông trước lần sử dụng đầu tiên.
Thủ thuật này tương tự như đặt kim dưới hướng dẫn của siêu âm, ngoại trừ chất tương phản được đưa vào tĩnh mạch trước khi đặt kim. Dây dẫn được đẩy lên dưới sự hướng dẫn của màn tăng sáng huỳnh quang cho đến khi đầu dây chạm tới điểm nối tĩnh mạch chủ trên và tâm nhĩ. Ống thông PICC được luồn qua dây dẫn, đảm bảo đầu ống được định vị chính xác dưới sự hướng dẫn của màng tăng sáng huỳnh quang.
- Thuốc an thần có thể cần thiết ở bệnh nhân trẻ tuổi.
- Một số tĩnh mạch nhỏ, ít được tiếp cận hơn ở người lớn, có thể được xem xét đặt PICC ở bệnh nhi. Chúng bao gồm các tĩnh mạch thái dương nông, tĩnh mạch tai sau, tĩnh mạch hiển lớn và nhỏ, và tĩnh mạch khoeo.
- Khi đưa vào từ chi dưới, vị trí của đầu ống thông phải ở tĩnh mạch chủ dưới và phía trên cơ hoành.
Vị trí băng và vết rạch vào tĩnh mạch cần được quan sát để kiểm tra xem có chảy máu và ban đỏ hay không. Nên thay băng ít nhất một lần mỗi tuần hoặc theo chính sách của bệnh viện và hướng dẫn của nhà sản xuất. Sau mỗi lần sử dụng, PICC phải được bơm rửa bằng dung dịch nước muối sinh lý và heparin.
- PICC thường được đặt vào một cách an toàn, nhưng các biến chứng có thể phát sinh liên quan đến việc đặt thiết bị, chức năng, hoặc nhiễm trùng sau thủ thuật. Các biến chứng thường gặp có xu hướng liên quan đến mạch máu. Các biến chứng mạch máu như vô tình chọc thủng động mạch, chảy máu, co thắt mạch, và hình thành giả phình động mạch đã được báo cáo trong tài liệu sau khi đặt PICC.
- Ngoài tổn thương động mạch, các dây thần kinh ngoại biên và đám rối thần kinh cánh tay ở chi trên có thể bị tổn thương. Mặc dù được tiếp cận ngoại vi, đầu cuối trung tâm của ống thông đã được báo cáo là hiếm khi gây chèn ép tim, tràn khí màng phổi, thuyên tắc khí, và tổn thương ống ngực do định vị đầu cuối không chính xác. Đào tạo siêu âm thích hợp và hướng dẫn màn tăng sáng huỳnh quang để đảm bảo vị trí ống thông thích hợp có thể làm giảm nguy cơ xảy ra các biến chứng này.
- Tắc ống thông cơ học có thể xảy ra do nguyên nhân trong nòng(lumen, hay lòng) hoặc ngoài nòng ống. Tắc nghẽn trong nòng ống thường xảy ra nhất do máu đông hoặc các sản phẩm truyền dịch bị kết tủa. Tắc nghẽn ngoài nòng ống thường là do hình thành bao fibrin, huyết khối ở đầu hoặc đặt ống thông không chính xác. Điều này có thể gây ra vấn đề cho những bệnh nhân cần sử dụng PICC thường xuyên. Sử dụng thuốc làm tiêu sợi huyết(tan huyết khối) có thể làm tan vỏ fibrin và phục hồi dòng chảy. Tỷ lệ tắc nghẽn đã giảm đáng kể nhờ những tiến bộ trong thiết kế ống thông và việc sử dụng vật liệu sản phẩm.
- Một đánh giá hệ thống và phân tích tổng hợp của 64 nghiên cứu, bao gồm 29.503 bệnh nhân, đã chứng minh rằng PICC có liên quan đến nguy cơ huyết khối tĩnh mạch sâu (DVT) cao hơn CVC. Nguy cơ cao hơn ở những bệnh nhân bị bệnh nặng và mắc bệnh ác tính. Nguy cơ mắc DVT cũng cao hơn ở những bệnh nhân có tiền sử DVT, béo phì và các bệnh kèm theo khác như đái tháo đường. Việc tăng kích thước ống thông có liên quan đáng kể đến việc tăng nguy cơ và có thể được giảm thiểu bằng cách chọn ống thông kích thước nhỏ dựa trên tỷ lệ ống thông và tĩnh mạch thích hợp.
- Một nghiên cứu được công bố gần đây khám phá các biến chứng liên quan đến PICC ở 3.285 bệnh nhân đã báo cáo rằng nhiễm trùng máu liên quan đến đường truyền trung tâm (CLABSI) và DVT có triệu chứng là những biến chứng phổ biến nhất. Hầu hết các CLABSI là đơn bào và do vi khuẩn gram dương gây ra. Một nghiên cứu của Nasia và cộng sự đã kết luận rằng tỷ lệ nhiễm trùng máu liên quan đến PICC là 2,4% hoặc 2 đến 5 trên 1000 ngày đặt ống thông. Tỷ lệ này tương tự trong một nghiên cứu khác trên bệnh nhân ICU so sánh CVC với PICC. PICC có liên quan đến tỷ lệ nhiễm trùng là 2,2 trên 1000 ngày đặt ống thông so với 6 trên 1000 ngày đặt ống thông đối với CVC. Những tỷ lệ này cao hơn đáng kể so với những bệnh nhân có PICC được chăm sóc ngoại trú ở mức 0,4 trên 1000 ngày đặt ống thông.
- Các nghiên cứu gần đây ủng hộ thực tế rằng PICC có ít nguy cơ phát triển nhiễm trùng hơn CVC. Khi so sánh PICC và CVC đường hầm để cho dinh dưỡng tĩnh mạch toàn phần(TPN), PICC có liên quan đến tỷ lệ CLABSI thấp hơn đáng kể. Con đường lây nhiễm chính là sự di chuyển của các vi sinh vật trên da tại vị trí đặt vào trong đường ống thông ở da, dẫn đến sự xâm nhiễm của đầu ống thông. Nhiễm trùng cũng có thể xảy ra do truyền vào hoặc cổng(hub) của ống thông bị nhiễm bẩn.
CVC đã được chứng minh là một phương tiện an toàn và hiệu quả để truyền thuốc và truyền dịch lâu dài ở bệnh nhân nhập viện, đặc biệt là ở các đơn vị chăm sóc đặc biệt, phẫu thuật và ung thư. Theo thời gian, tiện ích của chúng đã mở rộng sang cả các cơ sở điều trị ngoại trú.
Việc sử dụng PICC đã tăng lên đáng kể kể từ khi có đường truyền tĩnh mạch trung tâm. Tuy nhiên, PICC có lợi thế hơn các loại ống thông khác để tiếp cận tĩnh mạch trung tâm, một số trong đó bao gồm:
- Khả năng sử dụng ở bối cảnh ngoại trú
- Nguy cơ nhiễm trùng thấp hơn ở bối cảnh điều trị nội trú
- Khả năng lưu lại trong nhiều tháng để điều trị và chẩn đoán dài hạn
Vị trí đường truyền PICC bằng màn tăng sáng huỳnh quang đang ngày càng được sử dụng phổ biến hơn trong thực hành lâm sàng. Việc sử dụng hướng dẫn qua màn tăng sáng huỳnh quang giúp loại bỏ nhu cầu chụp X-quang ngực sau thủ thuật. Hướng dẫn qua màn tăng sáng huỳnh quang trong thời gian thực cho phép người thực hành tự tin đặt PICC và đảm bảo rằng họ đã đặt ống thông vào đúng mạch máu, đảm bảo đường truyền không có bất kỳ điểm gấp khúc hoặc cuộn dây nào và đầu ống kết thúc ở đúng vị trí giải phẫu.
Vị trí PICC được hướng dẫn bằng màn tăng sáng huỳnh quang không phải là không có cảnh báo. Chỉ một số cơ sở y tế mới có thể thực hiện các thủ thuật được hướng dẫn bằng phương pháp qua màn tăng sáng huỳnh quang. Những bệnh nhân bị bệnh nặng, như những bệnh nhân nằm trong ICU, có thể phải đối mặt với những thách thức khi di chuyển đến khoa X quang để làm thủ thuật. Các thủ thuật dưới hướng dẫn của siêu âm mà không cần màn tăng sáng huỳnh quang sẽ phải được thực hiện ngay tại giường bệnh ở những bệnh nhân này. Ngoài ra, bệnh nhân mang thai sẽ phù hợp hơn khi thực hiện thủ thuật mà không có sự hướng dẫn của màn tăng sáng huỳnh quang để tránh tia xạ dư thừa không cần thiết cho thai nhi. Hướng dẫn qua màn tăng sáng huỳnh quang có thể hỗ trợ trong trường hợp đặt PICC ở bệnh nhân có giải phẫu quanh co. Cải thiện hiểu biết của chuyên gia chăm sóc y tế và tiếp xúc với kỹ thuật này cuối cùng sẽ cải thiện kết cục của bệnh nhân và giảm nguy cơ nhiễm trùng, xuất huyết và tổn thương mạch máu.
- Cách tiếp cận hợp tác và phối hợp tốt giữa các bác sĩ, bác sĩ cấp cao, điều dưỡng, dược sĩ và các chuyên gia y tế khác là điều cần thiết để cung cấp dịch vụ chăm sóc lấy bệnh nhân làm trung tâm, tối ưu hóa kết cục, đảm bảo an toàn cho bệnh nhân và nâng cao hiệu suất của nhóm liên quan đến quản lý đường chuyền PICC. Giao tiếp rõ ràng, chia sẻ trách nhiệm và đào tạo liên tục là những thành phần quan trọng của một đội ngũ chuyên gia thành công trong việc chăm sóc bệnh nhân với đường truyền PICC.
- Đội ngũ y tế chịu trách nhiệm chăm sóc bệnh nhân phải xem xét các chỉ định, cân nhắc rủi ro và lợi ích, đồng thời đưa ra quyết định sáng suốt về việc đặt đường truyền PICC và liệu bệnh nhân có được hưởng lợi từ hướng dẫn qua màn tăng sáng huỳnh quang cho thủ thuật hay không. Các bác sĩ X quang can thiệp thực hiện việc đặt PICC qua màn tăng sáng huỳnh quang hoặc giám sát thủ thuật trong khi hỗ trợ bác sĩ có kỹ năng thực hiện nó. Sau khi đặt đường truyền, nhân viên điều dưỡng sẽ cung cấp dịch vụ chăm sóc sau đó. Các điều dưỡng chịu trách nhiệm chăm sóc hàng ngày, giáo dục và theo dõi bệnh nhân với đường PICC, báo cáo kịp thời mọi lo ngại. Dược sĩ chịu trách nhiệm đảm bảo sử dụng thuốc chính xác và an toàn thông qua đường truyền PICC, cung cấp kiến thức chuyên môn về lựa chọn và liều lượng thuốc.
- Việc theo dõi và bảo trì cẩn thận những đường truyền này là điều tối quan trọng trong việc ngăn ngừa các biến chứng thủ thuật. Nếu một biến chứng phát sinh, sự giao tiếp hiệu quả của toàn bộ nhóm đa ngành sẽ hỗ trợ điều trị biến chứng và ngăn ngừa các sự cố xảy ra trong tương lai. Ngoài ra, nhiều cơ sở y tế còn có đội ngũ nhân viên bệnh truyền nhiễm để theo dõi số lượng và nguyên nhân gốc rễ của các ca nhiễm trùng dòng máu liên quan đến ống thông. Dữ liệu này hỗ trợ việc thay đổi giao thức của tổ chức nhằm cung cấp dịch vụ an toàn hơn cho những bệnh nhân cần được chăm sóc. Các buổi đào tạo chung nâng cao sự hiểu biết lẫn nhau về vai trò và trách nhiệm của mỗi chuyên gia liên quan đến việc chăm sóc đường truyền PICC.